Гипертоническая болезнь (истинная)
Диденко Владимир Андреевич
Голубев Михаил Аркадьевич
Описание
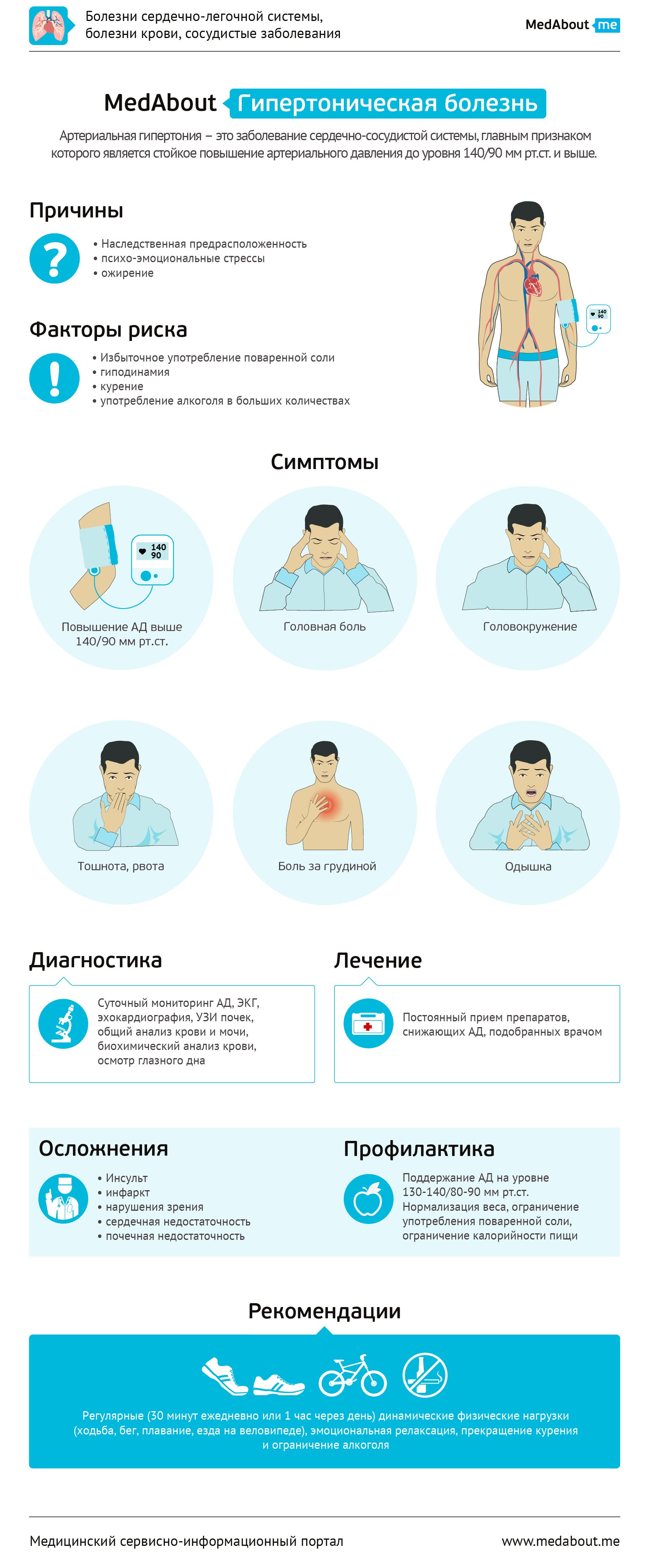
Гипертоническая болезнь – это заболевание сердечно-сосудистой системы, главным признаком которого является стойкое повышение артериального давления до уровня 140/90 мм рт.ст. и выше.
Опасность представляет не сама гипертоническая болезнь, а те поражения внутренних органов, к которым она приводит, и которые определяют прогноз жизни больного. Важнейшими органами-мишенями гипертонической болезни являются головной мозг (развитие нарушений мозгового кровообращения, прежде всего – кровоизлияний в мозг), сердце (развитие инфарктов миокарда, "гипертонического сердца" в виде его гипертрофии, мерцательной аритмии и недостаточности кровообращения вплоть до сердечной астмы и отека легких), почки (нефросклероз - замещение ткани почечных клубочков соединительной тканью - и развитие почечной недостаточности).
Симптомы
Часто единственным характерным симптомом гипертонической болезни является повышенное артериальное давление. В остальном она может протекать бессимптомно вплоть до развития поражений органов-мишеней. Выраженную клиническую картину имеет только гипертонический криз – резкое повышение артериального давления, сопровождающееся мозговой симптоматикой (головной болью, головокружением, тошнотой, рвотой), симптоматикой недостаточности кровоснабжения сердца (загрудинная боль) и системной недостаточности кровообращения (одышка вплоть до развития отека легких).
Пациенты с артериальной гипертензией могут предъявлять следующие жалобы: головные боли, одышка, боль в груди, кровотечение из носа, головокружение, отеки, расстройство зрения, ощущение жара, потливость, приливы. Однако, эти симптомы, встречающиеся при артериальной гипертензии, неспецифичны и могут наблюдаться и при других заболеваниях. При наличии перечисленных симптомов у любого пациента необходимо в процессе его обследования учитывать возможность наличия гипертонии. Рекомендуется собрать полный медицинский и семейный анамнез для оценки семейной предрасположенности к артериальной гипертензии и сердечно-сосудистым заболеваниям.
Симптоматической гипертензией называют повышение артериального давления, которое является следствием наличия другого заболевания. Как правило, жалобы обусловлены этим заболеванием. В основным причинам симптоматической артериальной гипертензии относятся синдром обструктивного апноэ во сне (нарушение дыхания во сне); первичный гиперальдостеронизм (состояние, при котором кора надпочечников секретирует больше гормона альдостерона, чем требуется); феохромоцитома (опухоль надпочечников); синдром Иценко–Кушинга (заболевание, которое возникает, когда в коре надпочечников образуется слишком много гормона кортизола); заболевания щитовидной железы; коарктация (сужение) аорты.
Формы
По степени повышения давления АГ подразделяют на 3 степени:
- 1 степень: САД (систолическое артериальное давление) 140–159 и/или ДАД (диастолическое артериальное давление) 90–99 мм рт.ст.
- 2 степень: САД 160–179 и/или ДАД 100–109 мм рт.ст.
- 3 степень: САД больше или равно 180 и/или ДАД больше или равно 110 мм рт.ст.
По стадиям развития АГ выделяют:
- I стадия (умеренная гипертония).
- II стадия (гипертрофия левого желудочка, альбумин в моче и другие признаки заболевания).
- III стадия (тяжелое течение с выраженными гипертоническими кризами, инсульты, инфаркт, поражение почек со снижением фильтрации, отек зрительного нерва и другое).
Причины
Различают два вида артериальной гипертензии: эссенциальная ("беспричинная", гипертоническая болезнь) и симптоматическая. Диагноз эссенциальной гипертонии (до 95% всех случаев артериальной гипертонии) устанавливается в случае, если не выявлено заболевание какого-либо органа, являющееся очевидной причиной повышения артериального давления.
Считается, что одной из причин возникновения эссенциальной гипертонии является нарушение регуляторной деятельности центральной нервной системы. Большое значение в последнее время отводят генетической природе развития болезни из-за наличия мутаций в генах, ответственных за выработку активных веществ, регулирующих артериальное давление.
Помимо генетических факторов, причинами развития артериальной гипертонии является влияние повреждающих факторов внешней среды: психо-эмоциональных стрессов, избыточного веса (ожирения), избыточного употребления поваренной соли, гиподинамии, курения, употребления алкоголя в больших количествах (более 55 г абсолютного спирта в день).
Методы диагностики
Диагностика артериальной гипертензии складывается из наличия характерных клинических признаков, жалоб, анамнестических данных (оценка факторов риска) и данных осмотра пациента. Диагноз подтверждается лабораторными (включая генетическую диагностику) и инструментальными методами исследования.
Диагностика АГ включает следующие этапы:
- Выяснение жалоб и сбор анамнеза;
- Повторные измерения АД; объективное обследование;
- Лабораторно-инструментальные методы исследования: рутинные на первом этапе и сложные на втором этапе обследования (по показаниям);
- Исключение вторичных (симптоматических) АГ при необходимости;
- Оценка общего сердечно-сосудистого риска.
Основным методом для диагностики является измерение артериального давления.
Всем пациентам при измерении уровня АД в медицинском учреждении рекомендуется классифицировать его на оптимальное, нормальное, высокое нормальное артериальное давление или артериальную гипертензию 1–3-й степени. У всех пациентов при выявлении повышения АД в медицинском учреждении необходимо проводить два измерения АД во время двух разных визитов для постановки диагноза АГ. Во время каждого визита должно быть проведено не менее двух измерений АД с интервалом в 1-2 мин и еще одно дополнительное измерение при разнице между первыми двумя более 10 мм рт. ст.
Уровень АД — это среднее из последних двух измерений:
- Оптимальное – САД – 120 мм. рт. ст. при ДАД – 80 мм. рт. ст;
- Нормальное – САД 120–129 мм. рт. ст., ДАД 80–84 мм. рт. ст;
- Высокое нормальное АД: САД от 130 до 139 мм рт. ст. и/или ДАД от 85 до 89 мм рт. ст.
- Изолированная систолическая АГ: повышение САД ≥140 мм рт. ст. при уровне ДАД <90 мм рт. ст.
Гипертония белого халата – форма АГ, при которой повышение АД ≥140 и/или ≥90 мм рт. ст. отмечается только на приеме у врача, а при измерении АД методом домашнего мониторирования АД (ДМАД) или суточного мониторирования АД (СМАД) показатели АД находятся в пределах нормальных значений.
При объективном обследовании всем пациентам с АГ рекомендуются: определение антропометрических данных для выявления избыточной массы тела или ожирения; оценка неврологического статуса и когнитивной функции (память, мыслительные способности); исследование глазного дна для выявления гипертонической ангиопатии (поражение сетчатки глаза); пальпация и аускультация сердца и сонных артерий; пальпация и аускультация периферических артерий для выявления патологических шумов; сравнение АД на разных руках.
Для установления диагноза АГ лабораторная диагностика не требуется, однако, она необходима с целью исключения вторичных форм АГ, сопутствующих патологий и оценки риска сердечно-сосудистых.
Для исключения вторичной гипертензии назначают клинический анализа крови. Для выявления преддиабета, сахарного диабета и оценки сердечно-сосудистого риска всем пациентам с АГ рекомендуется определяют глюкозу в крови. Нарушения функции почек оценивают по креатинину в крови и по скорости клубочковой фильтрации (СКФ) в мл/мин/1,73м2 по формуле CKD-EPI, а также проводят общий анализ мочи с микроскопическим исследованием осадка мочи, количественной оценкой альбуминурии (уровня белков) или отношения альбумин/креатинин.
Для выявления нарушений липидного обмена и риска сердечно-сосудистых заболеваний проводят определение холестерина липопротеинов липопротеинов низкой плотности (ХС-ЛНП) и триглицеридов (ТГ) в крови. С целью дифференциальной диагностики с вторичной АГ проводят исследование уровня калия и натрия в крови, мочевой кислоты. Для определения степени ожирения рассчитывают индекс массы тела.
Инструментальные методы диагностики применяются для исключения вторичных форм АГ, оценки сердечно-сосудистого риска и сопутствующей патологии.
Всем пациентам с АГ для выявления гипертрофии левого желудочка и определения сердечно-сосудистого риска рекомендуется проведение 12-канальной ЭКГ с проведением расчета индексов гипертрофии левого желудочка. При наличии изменений на ЭКГ или признаков дисфункции левого желудочка рекомендуется проведение ЭхоКГ (УЗИ сердца) для выявления степени гипертрофии левого желудочка.
При сочетании АГ с церебро-васкулярной патологией, признаками атеросклеротического поражения сосудов других локализаций, при указании в анамнезе на преходящую слабость в конечностях с одной стороны или онемение половины тела, а также мужчинам старше 40 лет, женщинам старше 50 лет и пациентам с высоким общим сердечно-сосудистым риском рекомендуется дуплексное сканирование (УЗИ) брахиоцефальных артерий для выявления атеросклеротических бляшек или стенозов (сужений) внутренних сонных артерий.
При АГ 2–3-й степеней всем пациентам с сахарным диабетом проводят исследование глазного дна врачом-офтальмологом (могут обнаруживаться кровоизлияния, скопление жидкости, отек соска зрительного нерва) для выявления гипертонической ангиопатии.
При нарушении функции почек, альбуминурии и при подозрении на вторичную АГ проводят УЗИ почек и дуплексное сканирование артерий почек для оценки структуры, наличия врожденных аномалий почек или стеноза почечных артерий.
При наличии неврологических симптомов и/или когнитивных нарушений можно назначить выполнение КТ или МРТ головного мозга для исключения инфарктов мозга и других патологических образований.
Основные используемые лабораторные исследования:
- Клинический анализ крови.
- Определение уровня ренина, альдостерона, ангиотензина-2.
- Катехоламины в крови и метанефрины и норметанефрины в моче, катехоламины в моче (адреналин, норадреналин, дофамин), метаболиты катехоламинов (ванилилминдальная кислота, гомованилиновая кислота) в моче.
- Показатели жирового обмена: холестерин, ЛПВП, ЛПНП, триглицериды, аполипопротеин В, аполипопротеин А.
- Биохимический анализ крови, включая АСТ, АЛТ, глюкозу, мочевину, креатинин, натрий, калий; мочевую кислоту.
- Гликированный гемоглобин (HbA1c).
- Гормоны щитовидной железы.
- Скорость клубочковой фильтрации (проба Реберга).
- Тест на толерантность к глюкозе (при ожирении, гипергликемии).
- Общий анализ мочи с микроскопией осадка.
- Биохимический анализ мочи (белок, микроальбуминурия, глюкоза).
Дополнительные используемые лабораторные исследования:
- Генетическая предрасположенность к артериальной гипертензии: исследование полиморфизмов в генах: ADRB2 - бета-2 адренорецептор, (G16R, G>A), AGT -ангиотензиноген (T207M, C>T), AGT - ангиотензиноген (M268T, T>C), AGTR1 - рецептор 1 типа ангиотензина II, (A1666C, A>C), NOS3 - синтаза окиси азота, (D298E, T>G).
- Ген ангиотензин-конвертирующего фермента (ACE) - полиморфизм Alu Ins/Del I->D.
Основные инструментальные диагностические исследования:
- ЭКГ.
- ЭХО-КГ и стресс ЭХО-КГ
- Компьютерная и магнитно-резонансная томография.
- Дуплексное сканирование (УЗИ) брахиоцефальных (головы и шеи) артерий.
- Исследование глазного дна;
- Суточное мониторирование артериального давления (СМАД);
- Допплерография сосудов брюшной полости и периферических артерий, измерение скорости пульсовой волны и лодыжечно-плечевого индекса (скрининг для выявления атеросклероза нижних конечностей).
- Измерение скорости пульсовой волны (СРПВ) для определения аортальной жесткости.
- Суточное мониторирование ЭКГ по Холтеру (с помощью специального монитора сутки оценивается ЭКГ).
- УЗИ почек.
- Стресс-сцинтиграфия миокарда (в вену пациента вводят вещество, содержащее радиоактивные изотопы, радиофармпрепарат, поступив в кровоток, циркулирует по организму и поглощается миокардом, затем с помощью гамма-камеры анализируют его распределение в мышце сердца).
Лечение
Лечение гипертонической болезни направлено на достижение и поддержание целевого уровня артериального давления 130-140/80-90 мм рт.ст., а также коррекцию ассоциированных состояний, наличие которых влияет на прогноз заболевания. Лечение артериальной гипертензии можно разделить на немедикаментозное и медикаментозное.
К немедикаментозным мероприятиям относятся: нормализация веса, соблюдение диеты, предусматривающее ограничение употребления поваренной соли, ограничение калорийности пищи, большое количество фруктов и овощей, регулярные (30 минут ежедневно или 1 час через день) динамические физические нагрузки (ходьба, бег, плавание, езда на велосипеде), эмоциональная релаксация, прекращение курения и ограничение алкоголя.
Если немедикаментозные мероприятия не позволяют достигнуть целевого уровня артериального давления, а также, если имеет место поражение органов-мишеней, назначается медикаментозная терапия. В настоящее время основными группами препаратов для эффективного лечения артериальной гипертонии являются ингибиторы ангиотензин-превращающего фермента, сартаны, антагонисты кальция, бета-блокаторы и мочегонные. В качестве вспомогательных препаратов могут использоваться успокаивающие средства.
Подбор эффективной комбинации гипотензивных препаратов – задача врача, а аккуратный постоянный прием назначенных препаратов и ведение дневника артериального давления – задача пациента. Сотрудничество врача и пациента – залог успешного лечения артериальной гипертонии.
Осложнения
Возможны развитие ишемической болезни сердца (ИБС), стенокардии, инсульта, инфаркта миокарда, хронической сердечной недостаточности, хронической почечной недостаточности.
Профилактика
Профилактикой гипертонической болезни является ведение здорового образа жизни. Здоровый образ жизни включает в себя правильное питание (достаточное количество овощей и фруктов в рационе, употребление поваренной соли в разумных количествах), контроль собственного веса, регулярное занятие динамическими физическими упражнениями (ходьба, бег, плавание, езда на велосипеде), соблюдение режима труда и отдыха, полноценный ночной сон (не менее 7-8 часов ежедневно), отказ от вредных привычек (курение, злоупотребление алкоголем). Особенно важен здоровый образ жизни для лиц, имеющих наследственную предрасположенность к развитию гипертонической болезни, если хотя бы один из родителей страдал данным заболеванием.
Какие вопросы следует задать врачу
Чем опасна гипертоническая болезнь?
Какие обследования нужно пройти, чтобы подтвердить диагноз?
Всегда ли требуются лекарства, или можно справиться с симптомами с помощью диеты и физических упражнений?
Советы пациенту
Важно соблюдать здоровую диету с низким содержанием жира и высоким содержанием клетчатки, ограничением натрия (соли) до 1500 мг в день или менее 3/4 чайной ложки, заниматься спортом не менее 30 минут в день 5 дней в неделю, контролировать вес, управлять стрессом, отказаться от курения и ограничить употребление алкоголя.
Использованные источники
Читайте также
В папирусе Эберса описано 450 болезней, и отдельная глава посвящена работе сердца, кровеносных сосудов и давлению… Речь идет об артериальном давлении, для краткости будем его называть просто давлением, потому что в медицине определяются давление внутриглазное, внутричерепное и т. д. Поговорим об артериальной гипертензии.