Менингококковый менингит
Голубев Михаил Аркадьевич
Диденко Владимир Андреевич
Описание
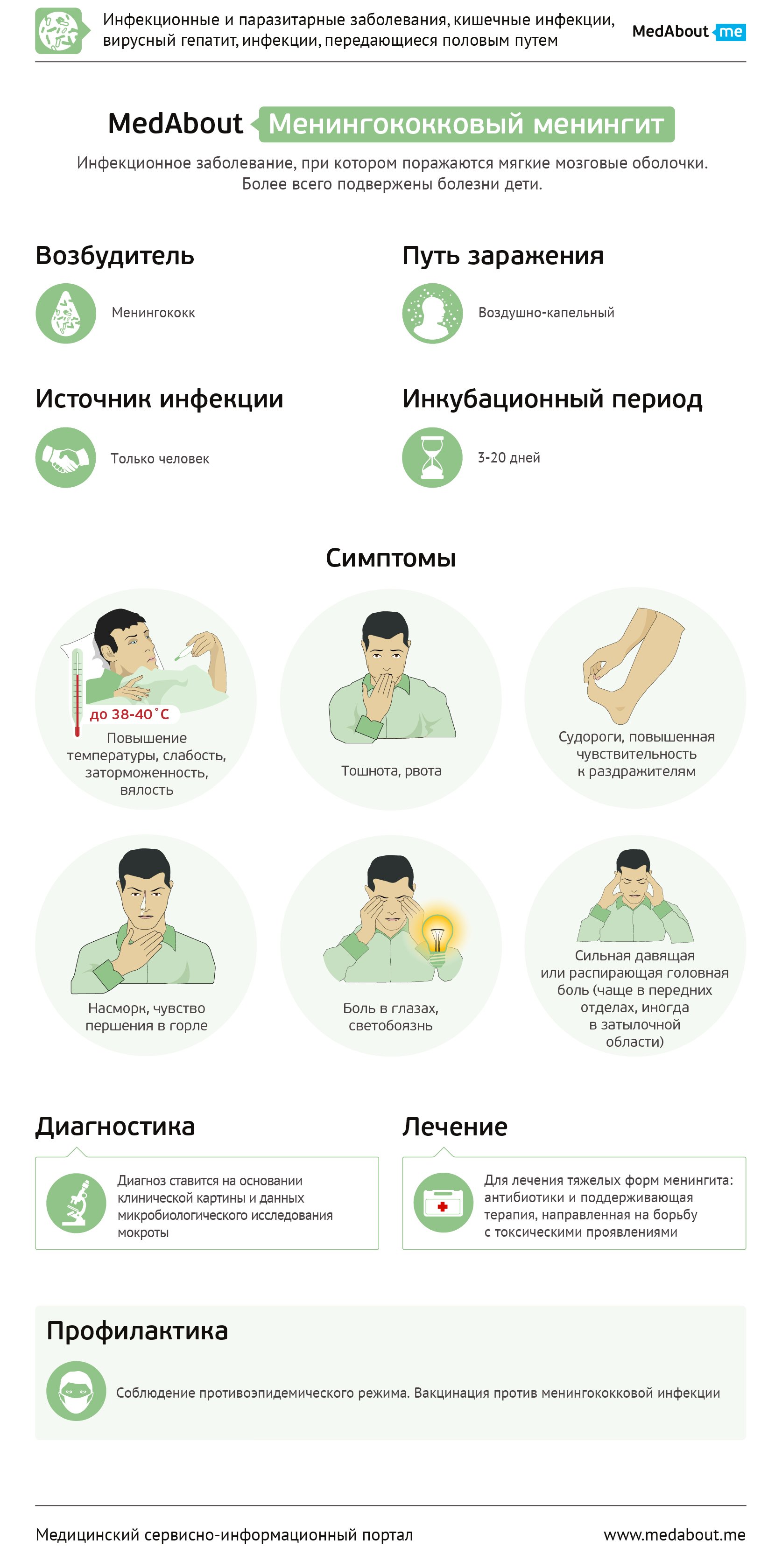
Менингококковый менингит – гнойное воспаление оболочек головного мозга, вызванное бактерией Neisseria meningitidis (менингококк).
Симптомы
Менингококковая инфекция проникает в организм человека через слизистую оболочку полости рта и носа, поэтому её первое клиническое проявление - острый назофарингит (насморк, чувство першения в горле). Начало заболевание, как правило, острое, после инкубационного периода (с момента заражения до появления первых симптомов), который продолжается в среднем неделю (колеблется от трех до двадцати суток).
Начинается заболевание обычно с катаральных (воспалительных) явлений: появляются чувство першения и боли в горле, насморк. Через 2 – 3 дня резко повышается температура до 38–40°С, присоединяется сильный озноб. Появляются симптомы общей интоксикации: слабость, боли в глазах, головная боль в передних отделах головы, иногда - в затылочной области. Головная боль усиливается и становится нестерпимой, она носит давящий или распирающий характер, сопровождается тошнотой и периодической рвотой, не приносящей облегчения. Резко возрастает чувствительность ко всем видам раздражителей (резкие звуки, сильный свет и т.п.), нарастает вялость, появляется заторможенность, нарушается сон.
Появляются выраженные признаки воспаления мозговых оболочек - ригидность затылочных мышц - больной не может прижать подбородок к груди. Первые часы болезни могут сопровождаться появлением сыпи в виде характерных кровоизлияний звездчатой формы различных по размеру, локализующихся на ягодицах, бедрах и голенях, в паховых областях, на руках и в подмышечных областях, иногда - на лице.
Для менингококковой инфекции характерно формирование стойкого иммунитета.
Формы
Менингококковый менингит относится к генерализованной форме менингококковой инфекции (по классификации В.И. Покровского).
Причины
Причина заболевания - инфицирование человека бактерией Neisseria meningitidis. Менингококковая инфекция передается воздушно-капельным путем. Заражение происходит при прямом контакте с инфицированным человеком. Более всего подвержены болезни дети. Наибольшее количество заболевших наблюдается в зимне-весенний период.
Методы диагностики
Диагностика менингококкового менингита проводится на основании данных анамнеза, клинического осмотра, обязательного применения лабораторных исследований и применения инструментальных методов. Диагностика направлена на выявление возбудителя заболевания, определение клинической формы, тяжести состояния, периода болезни и возникающих осложнений.
Из анамнестических данных можно выяснить контакт с больными или носителями менингококковой инфекции (Neisseria meningitidis).
При объективном обследовании удается выявить отек, гиперемию (покраснение) и гиперплазию (разрастание) лимфоидной ткани слизистой оболочки задней стенки глотки и задней части хоан (отверстий, через которые нос сообщается с полостью глотки), часто видны наложения слизи (острый назофарингит).
Лихорадочно-интоксикационный синдром проявляется ознобом, гипертермией (повышением температуры тела), миастенией (мышечная слабость), миалгией (мышечные боли), анорексией (отсутствием аппетита), токсическим поражением сердечно-сосудистой (тахикардия - учащенное сердцебиение) и вегетативной нервной системы и т.д.
Менингеальный синдром проявляется диффузной головной болью, сопровождающейся тошнотой и рвотой, гиперестезией (гиперчувствительностью) кожного покрова, ригидностью мышц затылка, положительным симптомом Кернига, симптомами Брудзинского (больной не может сгибать шею, разогнуть ногу в коленном суставе).
Диагностика менингококковой инфекции основана на характерных клинических признаках заболевания с подтверждением наличия Neisseria meningitidis, выявленного при помощи специальных лабораторных методов исследования (бактериоскопия, посев на менингококк, выявления антител (защитных белков) к менингококку, обнаружение ДНК менингококка с помощью метода полимеразной цепной реакции (ПЦР).
При исследовании мазков периферической крови, окрашенных по Граму (бактерии окрашивают анилиновыми красителями — генциановым или метиловым фиолетовым и др., затем краситель фиксируют раствором йода), при прямой микроскопии можно идентифицировать менингококк в нейтрофилах — клетках крови (бактериоскопический метод).
Абсолютным подтверждением наличия бактерии Neisseria meningitidis в носоглотке, миндалинах, отделяемом из носа является рост бактерий на специальных питательных средах. Чаще (в 90% случаев) возбудителем заболевания являются менингококки серогрупп (группа микроорганизмов одного вида, объединяемых общей структурой) А, В и С, существенно реже серогрупп - X, Y, W-135. Метод позволяет провести культивирование (выращивание) бактерии и провести тест на антибиотикочувствительность для подбора антибиотиков.
Высокоэффективным способом определения наличия менингококка является применение метода ПЦР, особенно при отрицательных данных культивирования возбудителя на средах.
В клиническом анализе крови – лейкоцитоз (повышение уровня белых клеток крови лейкоцитов) от 15 х 10^9 л при легкой степени до 25 х 10^9 л и более при тяжелой степени заболевания. Сдвиг лейкоцитарной формулы влево, ускорение СОЭ (скорости оседания эритроцитов).
При исследовании ликвора - спинномозговой жидкости (СМЖ) - выявляется повышение ликворного давления, изменение цвета, помутнение, повышение уровня белка (более 3 г/л при тяжелой степени заболевания), лактата (повышение более 12 ммоль/л), высокий нейтрофильный плеоцитоз (повышенное количество нейтрофилов, более 1000 клеток в 1 мкл при тяжелой степени заболевания), снижение уровня глюкозы (менее 0,5 ммоль/л). В ликворе при использовании РЛА (реакции латексагглютинации, в которой в качестве носителя антигена (чужеродной частицы) или антитела (защитного белка) используются синтетические полимерные частицы - латексы) обнаруживается менингококковый антиген.
Инструментальные методы исследования назначаются для диагностики возникающих осложнений и мониторирования текущего состояния больного: КТ головного мозга, МРТ с контрастированием, ЭКГ, рентгенография органов грудной полости при подозрении на пневмонию, ЭХОкардиография (для уточнения степени поражения сердечной мышцы электроэнцефалография.
Дифференциальная диагностика проводится с менингитами другой бактериальной этиологии - туберкулезный, пневмококковый, вызванный гемофильной палочкой, стафилококковый; вирусной природы – ECHO-вирусы, вирус Коксаки, вирус полиомиелита; грибковыми менингитами.
Основные используемые лабораторные исследования:
- Клинический анализ крови.
- Возбудитель менингококковой инфекции (Neisseria meningitidis), полуколичественное определение антител.
- Микроскопия мазков крови по Граму/бактериоскопия (Neisseria meningitidis, Haemophilus influenzae, Streptococcus pneumoniae, Listeria monocytogenes).
- Антитела к менингококку (Neisseria meningitidis, РПГА (РПГА с менингококковыми эритроцитарными диагностикумами А, В, С) в крови.
- Реакция латексагглютинации с целью обнаружения менингококкового антигена в СМЖ.
- Общеклиническое исследование СМЖ.
- ПЦР исследование СМЖ на (Neisseria meningitidis).
- Биохимическое исследование СМЖ (белок, глюкоза, лактат).
- Посев носоглоточной слизи, мазок с миндалин и др. на менингококк (Neisseria meningitidis) с определением чувствительности к антибиотикам.
- ПЦР ДНК Neisseria meningitidis, Haemophilus influenzae, Streptococcus pneumoniae, Listeria monocytogenes.
- Биохимический анализ крови.
- Коагулограмма.
- Общий анализ мочи с микроскопией осадка.
Основные используемые инструментальные исследования:
- ЭКГ (диагностика изменений сердечной деятельности).
- Рентгенограмма органов грудной полости (подозрения на пневмонию).
- ЭХО-кардиография (для уточнения степени поражения миокарда).
- Электроэнцефалография (ЭЭГ) при наличии очаговой неврологической симптоматики.
- Нейросонография (при наличии очаговой неврологической симптоматики, судорог, признаков внутричерепной гипертензии).
- КТ и МРТ головного мозга с контрастированием (при наличии менингеальной и очаговой неврологической симптоматики для исключения органических поражений головного мозга, острой гидроцефалии - увеличения объема желудочков мозга, вентрикулита - воспаления желудочков мозга).
Лечение
Для лечения тяжелых форм менингита используются схемы лечения антибиотиками и поддерживающая терапия, направленная на борьбу с его токсическими проявлениями. Больные находятся на постоянной оксигенации (увлажненный кислород). Для проведения адекватного лечения существуют несколько препаратов «выбора»: бензилпенициллин, полусинтетические пенициллины, левомицетина сукцинат натрия.
При тяжелых формах менингита рекомендуется одновременное применение иммунных препаратов: иммунной лейкоцитарной взвеси, антименингококковой плазмы, иммуноглобулинов. После перенесенного менингита пациентам необходимо соблюдать режим труда, предусматривающий отсутствие психоэмоционального перенапряжения, кислородного голодания, чрезмерных физических нагрузок в течение полугода. Крайне не рекомендуется принятие алкоголя и курение. Рекомендуется использование адаптогенов в комплексе с поливитаминами, санаторно-курортное лечение.
Осложнения
Наиболее тяжелые осложнения - отек и набухание головного мозга, инфекционно-токсический шок (выброс токсинов бактерий в кровоток приводит к резкому падению артериального давления), острая надпочечниковая недостаточность.
Профилактика
Профилактика менингококкового менингита включает в себя: соблюдение противоэпидемического режима, исключение контактов здоровых людей с предположительно инфицированными (бывшими в контакте с больными) людьми.
Какие вопросы следует задать врачу
Как можно предупредить возникновение менингита?
Сколько длится карантин при менингите?
В каком возрасте можно получить прививку от менингита?
Советы пациенту
Наиболее эффективным методом предупреждения генерализованных (распространенных) форм менингококковой инфекции является вакцинация, которую можно начинать с 9-ти месячного возраста и до 55 лет. Риск развития менингита повышают такие факторы, как незрелая иммунная система у детей первых лет жизни, поездки в эндемичные регионы (с высокой заболеваемостью менингитом), иммунодефицит у лиц с ослабленной иммунной системой.
Использованные источники
Читайте также