Дизентерия
Голубев Михаил Аркадьевич
Диденко Владимир Андреевич
Описание
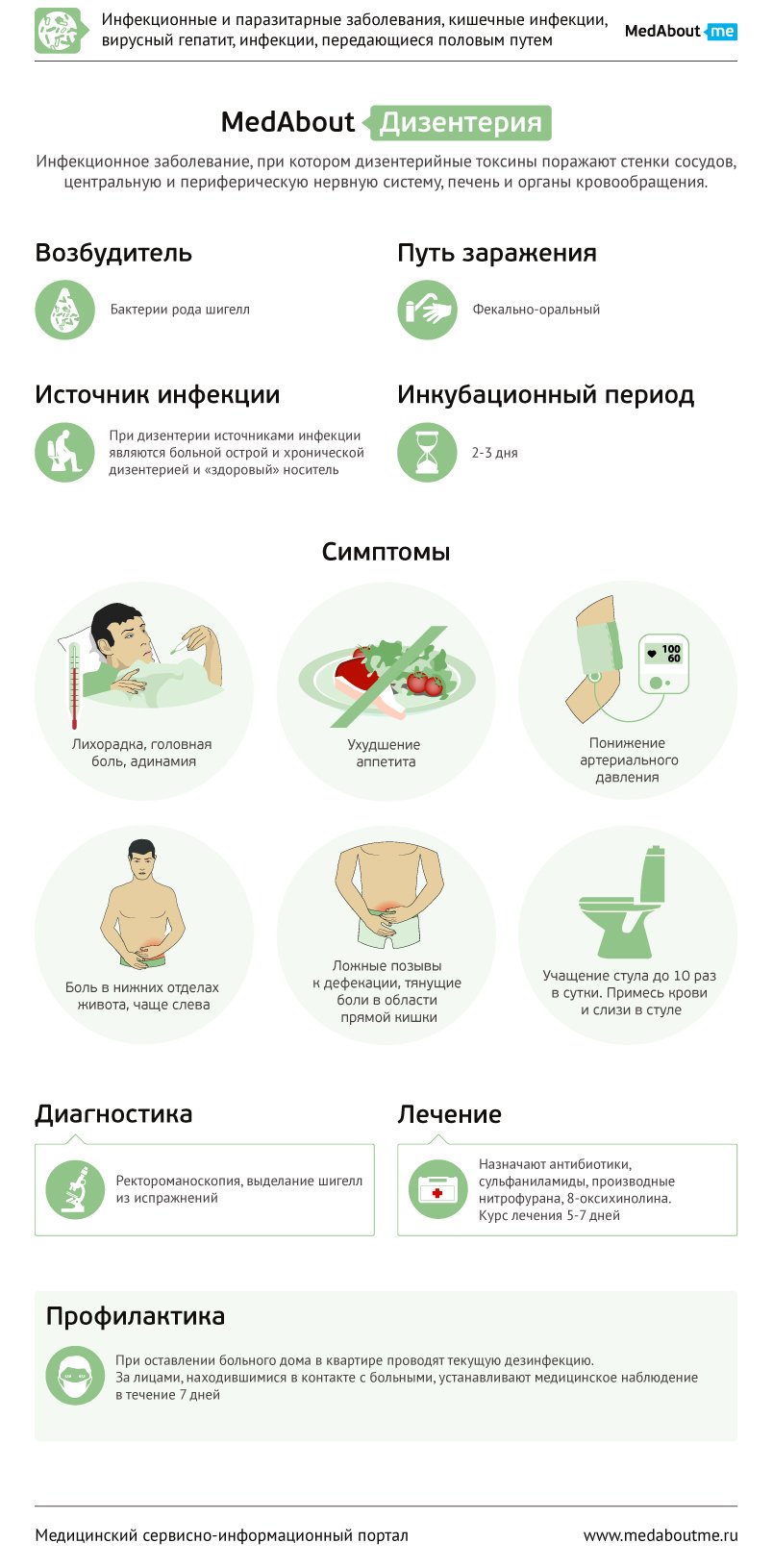
Дизентерия (дизентерия бактериальная, шигеллез) – это инфекционное заболевание, вызываемое бактериями рода шигелл, из которых наиболее распространены шигеллы Зонне и Флекснера.
Инкубационный период (время от заражения до появления симптомов) длится 2-3 дня. Клиническая картина развивается при проникновении в кровь токсинов (ядов) шигелл. Дизентерийные токсины поражают стенки сосудов, центральную нервную систему, периферические нервные узлы, симпатико-адреналовую систему, печень, органы кровообращения.
Симптомы
В типичных случаях дизентерия начинается остро и проявляются симптомами общей интоксикации (лихорадка, ухудшение аппетита, головная боль, адинамия (малоподвижность), снижение артериального давления) и признаками поражения желудочно-кишечного тракта. Появляется боль в животе, сначала тупая, постоянная, затем она становится более острой и схваткообразной, локализуется в нижних отделах живота, чаще слева или над лобком. Боль усиливается перед дефекацией. Появляются тенезмы – ложные позывы к дефекации, обусловленные воспалительными изменениями слизистой оболочки прямой кишки. Так же появляются тянущие боли в области прямой кишки, отдающие в крестец. Они возникают во время дефекации (опорожнения кишечника) и продолжаются в течение 5-15 мин после нее.
Стул учащен до 10 раз в сутки. Испражнения имеют примеси слизи и крови, а в более тяжелых случаях при дефекации выделяется лишь небольшое количество кровянистой слизи. При легких формах самочувствие больных удовлетворительное, температура тела субфебрильная (37,1-38,0 °C) или даже нормальная, боль в животе незначительная, тенезмы и ложные позывы могут отсутствовать. Стул 3-5 раз в сутки, не всегда удается обнаружить примесь слизи и крови в испражнениях. Субклинические (малосимптомные) формы дизентерии выявляются, как правило, только при бактериологическом исследовании, клинические симптомы выражены слабо.
Тяжелая форма протекает с высокой лихорадкой или, наоборот, с гипотермией (снижением температуры тела). Отмечается резкая слабость, адинамия, аппетит полностью отсутствует. Больные заторможены, кожа бледная, пульс частый. Может развиться картина инфекционного коллапса (прогрессирующего падения артериального давления): синюшность кожных покровов, чувство холода, головокружение, пульс едва прощупывается. Стул до 50 раз в сутки, слизисто-кровянистый. При тяжелом течении может отмечаться зияние заднего прохода, из которого выделяется кровянистая слизь.
При атипичных формах на фоне приведенной выше симптоматики отмечаются явления острого гастрита (боль “под ложечкой”, тошнота, рвота).
Формы
Шигеллез классифицируют:
- По виду возбудителя;
- По типу – типичные и атипичные (стертая, бессимптомная, транзиторное (временное) бактерионосительство);
- По тяжести (легкая форма, среднетяжелая форма, тяжелая форма);
- По течению: по длительности – острое (до 1 месяца), затяжное (до 3 месяцев), хроническое (свыше 3 месяцев);
- По характеру: гладкое и с осложнениями, обострениями и рецидивами, наслоением вторичной инфекции, обострением хронических заболеваний).
Причины
Заболевание вызывают бактерии Shigella flexneri, Shigella sonnei, Shigella dysenteriae, Shigella boydii.
Механизм передачи инфекции: фекально-оральный (бактерии выводятся с содержимым кишечника и попадают в организм другого человека через загрязненную пищу или воду). Возбудители могут сохраняться во внешней среде до 1,5 месяцев, а на молочных продуктах они могут даже размножаться. Определенную роль в распространении инфекции играют насекомые-переносчики – мухи и тараканы.
Попав на слизистую оболочку толстого кишечника человека, шигеллы начинают быстро размножаться.
Методы диагностики
Диагностика дизентерии проводится на основании данных анамнеза, клинического осмотра, лабораторных и инструментальных методов обследования. Диагностика направлена на выявление возбудителя заболевания, типирование его вида, определение тяжести состояния и возникающих осложнений.
Поскольку различные виды шигеллеза протекают с различной клинической картиной, то необходимо провести исследование для выявления вида возбудителя: Shigella flexneri, Shigella sonnei, Shigella dysenteriae, Shigella boydii.
Из анамнеза можно выяснить факт пребывания больного в районах неблагополучных по дизентерии, контакт с больными людьми, употребление некачественной воды и пищи. Важен фактор сезонности: дизентерия чаще возникает в весенне-летний период. Для диагноза хронической дизентерии важно указание на перенесенную острую дизентерию в течение последних 6 месяцев.
При объективном осмотре выявляются уплотнение и болезненность в области сигмовидной кишки (левая подвздошная область), отмечается слизисто-кровянистый стул.
Специфическая диагностика дизентерии (шигеллеза) основана на выделении и идентификации шигелл из испражнений или промывных вод, полученных при проведении клизмы кишечника больного, и проведении серологических или иммунологических исследований, направленных на обнаружение антигенов (чужеродных для организма веществ, которые вырабатывают бактерии) шигелл или антител (защитных белков) к ним.
Без лабораторного подтверждения диагноз дизентерии может быть установлен только при типичной клинической картине. С целью дифференциальной диагностики выполняют микробиологическое исследование кала (посев) на шигеллы (Shigella spp.), сальмонеллы (Salmonella spp.), кампилобактерии (Campylobacter spp.), тифо-паратифозные микроорганизмы (Salmonella typhi), аэробные и факультативно-анаэробные микроорганизмы; по показаниям – на иерсинии (Yersinia spp.), холерный вибрион (Vibrio spp.), клостридии (Clostridium spp.)
В общем анализе крови присутствует умеренный лейкоцитоз (повышение уровня белых клеток крови), сдвиг лейкоцитарной формулы влево, моноцитоз, умеренное увеличение СОЭ. В общий анализ мочи при тяжелом течении отмечается незначительная протеинурия (белок), микрогематурия (кровь в моче), лейкоцитурия (появление в моче белых клеток крови) цилиндрурия (слепки почечных канальцев в моче). В биохимический анализ крови возможно увеличение активности общей амилазы (фермента поджелудочной железы), повышение содержания мочевины (продукта распада белка), регистрируются изменения состава электролитов крови – гипокальциемия, гипокалиемия, гипонатриемия (снижение уровня кальция, калия и натрия).
Копрологическое исследование позволяет обнаружить повышенное содержание нейтрофилов (иммунные клетки), эритроциты (красные клетки крови) и слизь в мазке.
Инструментальная диагностика включает в себя ректороманоскопия (метод эндоскопического обследования прямой кишки) и фиброколоноскопия (эндоскопическое исследование всего толстого кишечника). Данные исследования позволяют увидеть степень выраженности изменений слизистой оболочки толстого кишечника (катаральные (отечные), катарально-геморрагические, эрозивные, язвенные, фибринозные (отложение на слизистой белка фибрина) и используются для дифференциальной диагностики. Наиболее характерны для дизентерии язвы на фоне воспаления слизистой оболочки.
При проведении дифференциальной диагностики в первую очередь необходимо исключить другие острые кишечные инфекционные заболевания, для которых типично развитие диареи - эшерихиоз, вызванный патогенными штаммами кишечной палочки; сальмонеллез (гастроинтестинальная форма), иерсиниоз (гастроинтестинальная форма), кампилобактериоз, кишечный шистосомоз, холера, балантидиаз, лямблиоз, амебиаз, ротавирусный гастроэнтерит).
Кроме того, дифференциальная диагностика проводится и с неинфекционными заболеваниями, вызывающими боль в животе: тромбозом мезентериальных сосудов (закупорка сосудов брыжейки), неспецифическим язвенным колитом (воспалением слизистой оболочки толстого кишечника), болезнью Крона, острым аппендицитом, острой кишечной непроходимостью, дивертикулитом (воспалением выроста слепой кишки) и другими заболеваниями.
Основные используемые лабораторные исследования:
- Клинический анализ крови.
- Биохимический анализ крови (включая кислотно-основной равновесие).
- Общий анализ кала.
- Определение антител классов М, G (IgM, IgG) к шигелле Боуди (Shigella boudii) в крови.
- РПГА (реакция пассивной гемагглютинации для определения защитных белков к бактериям) с Shigella flexneri 1-5, Shigella flexneri 6; Shigella sonnei.
- Бактериологическое исследование кала на возбудителя дизентерии (Shigella dysenteriae).
- Серологическое исследование сыворотки крови методом ИФА (иммуноферментного анализа) для определения антител IgM, IgG к Shigella boydii, Shigella dysenteriae, Shigella sonnei, Shigella flexneri.
- Бактериологическое исследование кала/промывные воды на возбудителя дизентерии (Shigella spp.).
- Анализ кала на дисбактериоз (нарушение состава микрофлоры кишечника).
- Кал на простейшие и яйца гельминтов (дифференциальная диагностика).
Основные используемые инструментальные методы исследования:
- Ректороманоскопия.
- Фиброколоноскопия с биопсией (при необходимости для дифференциальной диагностики).
- Эзофагогастродуоденоскопия (при необходимости);
- УЗИ органов брюшной полости.
Лечение
Лечение дизентерии назначает врач-инфекционист. Больных дизентерией можно лечить как в инфекционном стационаре, так и в домашних условиях. При легкой форме дизентерии лечение проводится амбулаторно. Госпитализация в инфекционный стационар требуется больным с тяжелой формой инфекции, присоединении осложнений, по эпидемиологическим показаниям, лицам старшего возраста при наличии сопутствующей хронической патологии, а также детям до года. Больным показан постельный режим, диетическое питание (диета №4).
В качестве основных препаратов назначают антибиотики, сульфаниламиды, производные нитрофурана, 8-оксихинолина. Из антибиотиков чаще используют тетрациклины, левомицетин, ампициллин, фторхинолоны. Курс лечения 5-7 дней. Как правило, после курса антибиотиков требуется назначение эубиотиков на 3-4 недели – для восстановления микрофлоры кишечника. Для улучшения всасывания пищи используются ферментные препараты При необходимости проводится дезинтоксикационная терапия внутрь или внутривенно – в зависимости от тяжести состояния. По показаниям применяются также иммуномодуляторы, спазмолитики, вяжущие средства, витамины. Для предупреждения рецидивов дизентерии необходимы тщательное выявление и лечение сопутствующих заболеваний. Прогноз благоприятный. Переход в хронические формы наблюдается при современной терапии относительно редко (1-2%).
При хронической дизентерии антибиотики обычно дают значительно меньший клинический эффект, чем при острой. Используются лечебные клизмы, бактериальные средства для восстановления нормальной микрофлоры кишечника, физиотерапия – для нормализации его моторики.
Осложнения
Наиболее тяжелые осложнения: инфекционно-токсический шок (падение артериального давление, вызванное попаданием бактерий в кровоток) и смешанный шок (падение давления, спровоцированное несколькими различными факторами); прободение язв кишечника с развитием перитонита (воспаления брюшной полости); кишечные кровотечения; энцефалический синдром (поражение головного мозга); острая надпочечниковая недостаточность; бактериемия (проникновение бактерий в кровоток); гемолитико-уремический синдром (снижение уровня гемоглобина и красных кровяных клеток, накопление в крови продуктов распада белков); острая сердечно-сосудистая недостаточность (при тяжелом течении); миокардит (воспаление мышечного слоя сердца) и тромбоэндокардит (образование кровяных сгустков на клапанах сердца); отек легких и отек-набухание головного мозга; тромбоэмболия (образование кровяных сгустков, блуждающих по сосудам) мелких и средних ветвей легочной артерии; тромбоз верхней брыжеечной артерии. Возможно развитие пневмонии (воспаления легких), отита (воспаления уха), формирование синдрома раздраженного кишечника (склонность к диарее, спазмы в животе).
Профилактика
Профилактика дизентерии требует тщательного соблюдения санитарно-эпидемиологических мероприятий. Диспансерному наблюдению подлежат работники питания и лица, к ним приравненные, а также больные хронической дизентерией. Срок диспансерного наблюдения 3-6 мес. При оставлении больного дома в квартире проводят текущую дезинфекцию. За лицами, находившимися в контакте с больными, устанавливают медицинское наблюдение в течение 7 дней.
Какие вопросы следует задать врачу
Как правильно питаться при дизентерии?
Какие меры принять, чтобы не заразить никого из окружающих?
Всегда ли требуется госпитализация?
Советы пациенту
Не употреблять некипяченую воду из сомнительных источников. Следует избегать контакта с заболевшими людьми, соблюдать правила личной гигиены и обязательно тщательно мыть руки после посещения улицы, туалета.
Использованные источники
Читайте также

Дизентерия относится к группе острых кишечных заболеваний, протекающих с поражением желудочно-кишечного тракта и симтомокомплексом интоксикации организма. Среди детей данное заболевание бьет все рекорды популярности.