Сахарный диабет 2 типа
Голубев Михаил Аркадьевич
Диденко Владимир Андреевич
Описание
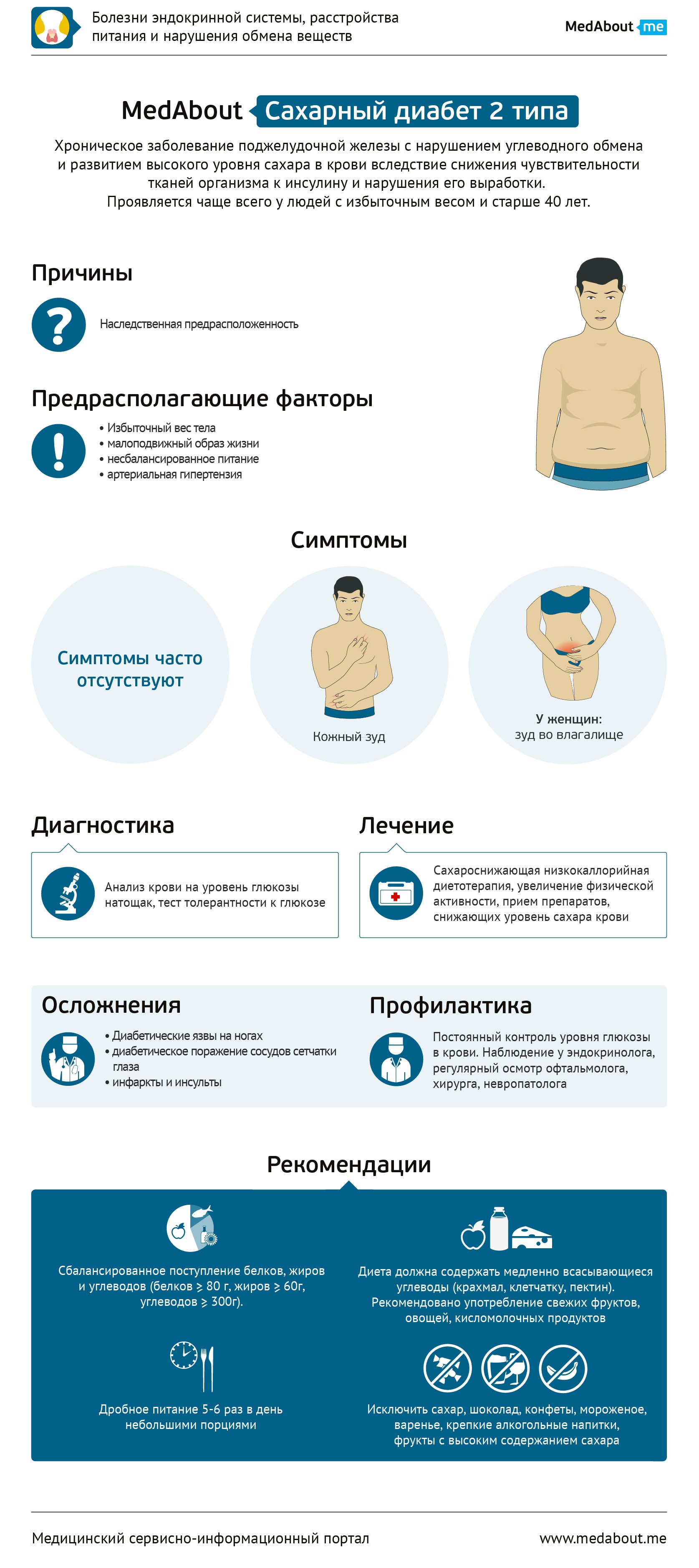
Сахарный диабет (СД) второго типа (инсулиннезависимый диабет) – нарушение углеводного обмена, вызванное чаще всего инсулинорезистентностью клеток организма (потерей чувствительности к гормону инсулину), а в дальнейшем - инсулиновой недостаточностью (нарушением секреции инсулина из-за истощения компенсаторных возможностей поджелудочной железы). Под инсулинорезистентностью понимают невосприимчивость к инсулину инсулин-чувствительных клеток и тканей при достаточном количестве данного гормона в крови. Это приводит к нарушению поступления глюкозы в клетки и повышению концентрации сахара в крови. Как следствие, происходит нарушение и жирового обмена с последующим развитием системного атеросклероза.
В отличие от сахарного диабета 1 типа, 2 тип диабета развивается в более позднем периоде жизни и характеризуется медленным нарастанием симптомов. Несмотря на позднее развитие, сахарный диабет 2 типа имеет генетическую предрасположенность. Однако, реализуется данная предрасположенность в более позднем возрасте. Болезнь встречается чаще у людей старше 40 лет, имеющих избыточный вес. А после 50 лет, по статистике, этим заболеванием страдает уже каждый десятый житель планеты.
Симптомы
Особенностью заболевания является длительное бессимптомное течение. Выявляется оно чаще всего либо случайно, в ходе диспансерного обследования, либо при обследовании пациентов с заболеваниями, часто сочетающимися с СД 2 типа - ожирением, ишемической болезнью сердца (ИБС), артериальной гипертензией, подагрой, поликистозом яичников.
Как правило, у пациентов с СД 2 типа, наряду с избыточной массой тела (или
ожирением), имеются и другие различные проявления метаболического синдрома: артериалнрая гипертензия, атерогенная дислипидемия, гиперурикемия, микроальбуминурия, нарушение свертываемости крови.
У 20–30% пациентов первым проявлением СД 2 типа могут быть инфаркт миокарда, инсульт, потеря зрения и другие осложнения данного заболевания.
Жалобы на жажду и обильное мочеиспускание могут в начале заболевания быть не выражены, но часто присутствует кожный или влагалищный зуд. Из-за данной особенности заболевания люди часто обращаются к врачу уже на поздней стадии заболевания - при наличии осложнений сахарного диабета.
В стадии выраженных клинических проявлений присутствуют жажда (употребление воды до 3–5 л в сутки); повышение аппетита; кожный зуд; учащенное и обильное мочеиспускание; плохое заживление ран; парастезии (покалывание в пальцах рук); усталость; сонливость.
Объективных нарушений, характерных только для сахарного диабета 2 типа, нет существует. Однако. У данных пациентов часто выявляются ожирение, повышение артериального давления, наличие черного акантоза (acantosis nigricans), отмечаются сухость кожи и слизистых, снижена эластичность кожных покровов, а на более поздних стадиях - дистрофические изменения кожи и ногтей.
Формы
В течении заболевания выделяют несколько фаз (этапов), отражающих различные стадии нарушения углеводного обмена.
- Фаза компенсации – отмечается нормальный уровень глюкозы при повышенном уровне инсулина, обусловленном повышением резистентности тканей к инсулину.
- Фаза субкомпенсации – отмечается периодическое повышение уровня глюкозы в крови натощак.
- Фаза декомпенсации – отмечается практически постоянно повышенный уровень глюкозы крови.
По степени тяжести течения выделяют – легкое, средней тяжести и тяжелое течение сахарного диабета.
Причины
К основным причинам развития болезни относят - совокупность генетических факторов (наследственной предрасположенности) с негативным влиянием внешней среды (нарушение питания, ожирение, сниженные физические нагрузки, инфекционные вирусные заболевания, аутоиммунные заболевания).
Как уже отмечалось, основными патогенетическими механизмами развития сахарного диабета 2 типа являются инсулинорезистентность тканей и нарушение секреции инсулина
Дополнительными факторами, вызывающими хроническую гипергликемию при СД 2 типа, являются снижение выработки гормонов желудочно-кишечного тракта в ответ на прием пищи, снижение выработки гормона глюкагона α-клетками поджелудочной железы, нарушение выведения глюкозы почками.
Возможно, определенную роль играют хроническое воспаление в кишечнике и другие факторы.
Методы диагностики
Диагностика сахарного диабета 2 типа основана на данных анамнеза, клинического осмотра, сбора жалоб, обязательного применения лабораторных (включая генетические) и инструментальных методов обследования. Диагностика направлена на проведение дифференциальной диагностики (тип диабета), тяжести состояния и возникающих осложнений
Основным методом постановки диагноза - сахарный диабет являются лабораторные исследования. Они включают - исследование содержания глюкозы плазмы крови натощак, случайное определение уровня глюкозы плазмы крови, определение концентрации гликированного гемоглобина (HbA1c) в крови. В качестве диагностического критерия СД используется уровень HbA1c ≥6,5 % (48 ммоль/моль).
В клинической практике достаточными критериями диагностики сахарного диабета 2 типов являются наличие типичных симптомов гипергликемии (полиурия и полидипсия) и лабораторно подтвержденная гипергликемия: гликемия в капиллярной крови натощак выше или равна - 6,1 ммоль/л или случайное определение выше или равна - 11,1 ммоль/л; в венозной крови – глюкоза натощак выше или равна – 7 ммоль/л или выше или равна -11,1 ммоль/л при случайном определении. При постановке диагноза врач исключает заболевания, которые проявляются сходными симптомами - жажда, полиурия, потеря веса. Это - несахарный диабет, психогенная полидипсия, гиперпаратиреоз, хроническая почечная недостаточность и др.
Проведение перорального теста на толерантность к глюкозе (ПГТТ) с 75 г глюкозы проводится лицам с подозрением на сахарный диабет в сомнительных случаях для уточнения диагноза. Критерием наличия сахарного диабета является повышение содержания глюкозы после проведения ПГТТ через 2 часа до 11,1 ммоль и выше в капиллярной или венозной крови.
При подозрении на СД2 типа и для проведения дифференциальной диагностики с диабетом 1-го типа и другими состояниями, сопровождающимися повышением содержания глюкозы, назначают исследования, напправленные на выявление аутоантител, специфичных для СД1 типа - аутоантител к инсулину (IAA), глютаматдекарбоксилазе (GAD), островковым клеткам (ICA), тирозинфосфатазе (IA-2), транспортеру цинка 8/белок секреторных гранул β-клеток (Zn-T8А), назначают проведение молекулярно-генетических исследований. Генетические исследования проводят для подтверждения генетической предрасположенности болезни, вызванной мутациями в генах, наличие которых повышает риск развития диабета 2-го типа и ожирения (гены - ADIPOQ(2), ADRB3, FTO, GHRL, GNB3, KCNJ11, LEP, LEPR, MC4R, PPARG, PPARD и другие).
Рекомендуется определение содержания C-пептида и инсулина в крови лицам с впервые выявленным СД 2 для определения секреции инсулина. При диабете 2 типа определяется повышение или нормальное содержание С-пептида при повышенном или нормальном содержании инсулина.
Для определения инсулинорезистентности (при необходимости) назначают анализ для определения индекса инсулинорезистентности. Для определения функции почек проводят расчет скорости клубочковой фильтрации (СКФ) и определяют концентрацию микроальбумина в моче.
Общеклинический анализ крови и мочи, рутинный биохимические анализы крови (кроме содержания глюкозы) не имеют самостоятельного значения и проводятся для оценки текущего состояния, диагностики основного заболевания и возможных осложнений.
Инструментальные исследования обычно проводятся для диагностики возникающих осложнений и оценки эффективности проводимого лечения (офтальмоскопия, ЭКГ, УЗИ почек, ЭХО-КГ, неврологические исследования, исследование состояния артерий нижних конечностей и другие).
Дифференциальная диагностика СД 2 проводится с СД 1 типа, моногенными и другими формами СД.
Основные используемые лабораторные исследования:
- Глюкоза (в крови) – повышение.
- Гликированный гемоглобин (HbA1С) – повышение.
- Глюкозотолерантный тест с определением глюкозы, инсулина и С-пептида.
- С-пептид – повышение.
- Общий анализ мочи – микроальбуминурия.
- Антитела к антигенам островков клеток поджелудочной железы в крови (АТ к бета-клеткам поджелудочной железы, IgG (Anti-Islet Cell antibodies) – характерны для диабета 1-го типа.
- Антитела к глутаматдекарбоксилазе (GAD - autoantibodies, anti-GAD) - характерны для диабета 1-го типа.
- Показатели жирового обмена: холестерин, ЛПВП, ЛПНП, триглицериды, аполипопротеин В, аполипопротеин А1.
Дополнительные лабораторные исследования:
- Генетические исследования: Определение HLA-антигенов (Локусы DRB1, DQA1, DQB1).
- Риск развития сахарного диабета 2-го типа и ожирения (ADIPOQ(2), ADRB3, ENPP1, FTO, GHRL, GNB3, INSIG2, KCNJ11, LEP, LEPR, MC4R, PPARA, PPARD, PPARG2, PPARGC1A, PPARGC1B, TCF7L2, UCP2, UCP3).
- Генетические исследования (сахарный диабет инсулин - зависимый и независимый),
- гены - ABCC8,AKT2,ENPP1,GCGR,GCK,GPD2,HMGA1,HNF1A, HNF1B, HNF4A, IRS1, IRS2, KCNJ11, LIPC, MAPK8IP1, MTNR1B, NEUROD1, PAX4, PDX1, PPARG, PPP1R3A, PTPN1, RETN, SLC2A2, SLC30A8, TCF7L2, WFS1.
- Определения индекса инсулинорезистентности (HOMA IR).
- Определение скорости клубочковой фильтрации (СКФ).
Основные используемые инструментальные исследования:
- Офтальмоскопия.
- ЭКГ.
- ЭХО КГ.
- УЗИ почек и брюшной полости.
- Исследование чувствительной и двигательной сферы при патологии периферической нервной системы.
- Дуплексное сканирование брахиоцефальных артерий с цветным допплеровским картированием кровотока.
- Дуплексное сканирование сосудов (артерий и вен) нижних конечностей.
Лечение
Лечение сахарного диабета 2 типа назначает врач-эндокринолог. Основным компонентом лечения сахарного диабета 2 типа является сахароснижающая гипокаллорийная диетотерапия и увеличение физической активности. Так же рекомендуется отказаться от употребления алкоголя, поскольку его сочетание с инсулином может вызвать резкое снижение глюкозы крови. Физические нагрузки должны быть аэробными - это может быть ежедневная ходьба, плавание. Препараты, снижающие уровень сахара крови, разделены на четыре группы. К первой группе относят препараты, повышающие чувствительность клеток к инсулину (сенситайзеры). К этой группе относится препараты из группы бигуанидов (метформин и тиазолидиндионы). Они подавляют продукцию глюкозы печенью, увеличивают расход глюкозы в клетках, прежде всего в мышечных, активируют анаэробный распад глюкозы и уменьшают её всасывание в кишечнике. К следующей группе относятся препараты, усиливающие выработку инсулина бета-клетками поджелудочной железы. К ним относят препараты сульфонилмочевины и глиниды (натеглинид). К группе препаратов, снижающих всасывание глюкозы в кишечнике относятся гуаровая смола и акарбоза. На стадии осложнений сахарного диабета 2 типа назначают препараты инсулина и его аналогов.
Осложнения
К осложнениям сахарного диабета 2 типа относят развитие гипергликемии и гипогликемии при неправильно подобранном лечении, лактоцидотической кома, диабетической микро- и макроангиопатии, атеросклероза и ИБС, офтальмопатии и ретинопатии, нефропатии, полинейропатии, артропатии, диабетической энцефалопатии.
При длительном течении тяжелых форм диабета могут развиваться диабетические язвы на ногах, диабетическое поражение сосудов сетчатки глаза, почек с развитием почечной недостаточности, инфаркт миокарда и инсульты.
Профилактика
Профилактика осложнений сахарного диабета 2 типа включает ряд мер. Главная причина смерти пациентов с сахарным диабетом 2 типа - это поздние осложнения, связанные с изменениями стенки сосудов. Поэтому очень важно выявлять данное заболевание на ранних стадиях – с целью подбора адекватной терапии и предотвращения развития сосудистых осложнений. В этом отношении особая роль принадлежит активному вовлечению начеления во всеобщую диспансеризацию, начиная с молодого возраста. Важны и другие массовые скрининг-исследования уровня сахара крови натощак среди широких групп населения.
Какие вопросы следует задать врачу
Какова главная причина развития сахарного диабета в данном конкретном случае?
Что самое главное в лечении сахарного диабета?
В чем главная опасность сахарного диабета?
Какие анализы наиболее важны для выявления сахарного диабета на ранних стадиях?
Советы пациенту
Предотвратить развитие сахарного диабнта 2 типа реально. Причина диабета 2 типа в меньшей степени генетика, а в большей - вредные привычки, ведущие к развитию повышения веса и, как следствие - инсулинорезистентности. Переход к здоровому образу жизни почти гарантирует защиту от развития этого заболевания. Все очень просто. Необходимо правильное питание (соблюдение низкоуглеводной диеты), физическая активность (занятия физкультурой в спортзале, не менее 30 минут ходьбы в быстром или среднем темпе не менее 5 дней в неделю) и ежегодный контроль уровня глюкозы крови во время всеобщей диспансеризации или профосмотра. Если показатель станет более 6,1 ммоль/л натощак – это повод обратиться к врачу. При наличии избыточного веса тела уровень глюкозы следует контролировать чаще.
Использованные источники
Читайте также