Гемолитическая болезнь новорожденных
Майкова Наталья Владимировна
Голубев Михаил Аркадьевич
Описание
Гемолитическая болезнь новорожденных – это гемолитическая анемия, развивающаяся в результате несовместимости крови плода и матери по антигенам (белкам). Антигены располагаются на мембране эритроцитов плода, а антитела к ним образуются в организме матери.
В том случае, если у плода есть эритроцитарные антигены, а у матери они отсутствуют, организм матери вырабатывает на них антитела, считая их чужеродными. Образовавшиеся антитела, в свою очередь, связываясь с антигенами эритроцитов плода и оказывают на них губительное воздействие. Выработка антител в организме матери при антигенной несовместимости начинается довольно рано, поскольку эритроциты плода попадают в кровоток матери.
В результате описанных иммунных реакций эритроциты плода разрушаются, что ведет к развитию анемии плода, различной выраженности гемолитической желтухи, холестаза, энцефалопатии, водянки плода.
По данным медицинской статистики, гемолитическая болезнь новорожденных в Российской Федерации была диагностируется у 0,9-1% всех родившихся детей. При этом выраженная клиническая картина, как правило, развивается при наступлении второй и последующих беременностей, поскольку во время первой беременности антитела образуются в небольшом количестве и не слишком опасны для плода. Происходит сенсибилизация - своего рода первичный иммунный ответ. После первой беременности резус-положительным плодом 13% резус-отрицательных матерей становятся иммунизированными резус-фактором. Во время второй беременности мать уже имеет «иммунную память» о первом конфликте, и даже небольшое количество эритроцитарных антигенов нового плода вызывает синтез большого количества антител класса G, способных проникать через плаценту и разрушать эритроциты плода.
Симптомы
Симптомы гемолитической болезни новорожденных могут проявляться по-разному.
Прежде всего, отмечается желтуха с зеленоватым оттенком, печень ребенка увеличена, имеет место насыщенный цвет мочи.
У недоношенных детей клиническая картина может быть стертой. Классические признаки хронической билирубиновой энцефалопатии могут проявляться отсрочено – через 4-6 месяцев после рождения ребенка.
При развитии тяжелой анемии и отечной формы болезни, беременная может отмечать снижение интенсивности шевелений плода, что является отражением его слабой двигательной активности на фоне развития сердечной недостаточности. При осмотре беременной во втором и третьем триместрах могут быть выявлены клинические признаки многоводия.
При объективном осмотре родившегося ребенка можно выявить форму болезни. Отечная форма уже с первых минут жизни характеризуется анасаркой, асцитом, гидротораксом, гидроперикардом. При данной форме возможно развитие шока и геморрагического синдрома из-за тромбоцитопении или развития синдрома диссеминированного внутрисосудистого свертывания (ДВС).
Желтушная форма характеризуется ранним развитие желтухи (до 24 ч), увеличением печени и селезенки. Уже при рождении определяются желтушное окрашивание околоплодных вод и оболочки пуповины.
При анемической форме выраженность клинической картины обусловлена содержанием гемоглобина в крови. При данной форме определяется бледность кожных покровов, увеличение печении и селезенки, вялость, плохое сосание, тахикардия, появление систолического шума.
При изучении анамнеза выясняют группу крови и резус-принадлежность матери, отца и новорожденного, учитывают наличие гемолитической болезни плода или новорожденного при предыдущих беременностях.
Формы
Формы гемолитической болезни новорожденных различаются в зависимости от антигенов, вызвавших несовместимость плода и матери:
- Несовместимость по группам крови;
- Несовместимость по резус-фактору;
- Несовместимость по другим антигенам эритроцитов.
По клиническому течению выделяют: отечную, желтушную и анемическую формы. Отечная форма протекает с гемолитической анемий и водянкой. Для желтушной формы характерно – наличие желтухи и гемолитической анемии. Анемическая форма протекает с гемолитической анемией, но без желтухи и водянки.
По степени тяжести течение болезни подразделяют на легкого, средней тяжести и тяжелого течения.
Причины
Причиной гемолитической болезни новорожденных является резус-конфликт.
Причиной развития иммунологического конфликта является то, что на мембранах эритроцитов плода находятся антигены, которые отсутствуют у матери. Таких антигенов обнаружено уже более 300, среди них только разновидностей антигена резус-антигена (резус-фактор) насчитывается более 50. Резус-фактор представляет собой белок (гликопротеин) на поверхности эритроцитов, названный в честь макаки-резус, у которой он был впервые выделен в 1940 году Карлом Ландштейнером и Александром Винером. Если у резус-отрицательной женщины муж является носителем гена резус-фактора, то у ребенка существует большой шанс быть положительным по резус-фактору с развитием гемолитической болезни. Около 85% белого населения имеют этот фактор (как мужчины, так женщины) – их относят к резус-положительным. Остальная группа населения считается резус-отрицательной. Наибольшей иммуногенностью среди антигенов группы резус обладает антиген D и по статистики считается, что он в большей степени является причиной гемолитической болезни плода.
Таким образом, если у резус-отрицательной матери плод резус-положительный (или есть несовпадения по другим антигенам), то происходит выработка антител, которые направлены против эритроцитов плода. Образующиеся антитела принадлежат к различным классам иммуноглобулинов – IgA, IgM и IgG. Патогенными свойствами обладают антитела класса IgG поскольку они способны проникать через плацентарный барьер и становятся причиной гемолитической болезни. Образованные антитела в организме матери связываются с резус-фактором мембраны эритроцитов плода, что приводит к их преждевременному разрушению. Такая цепь событий приводит к возникновению гемолитической анемии, развитием гипоксии плода и ацидозу.
Из различных научных источников следует, что гемолитическая болезнь плода и новорожденного в 95% развивается из-за несовместимости по резус-фактору, а остальные 5% по несовместимости основных групп крови (АВ0). При несовместимости групп крови иммунологический конфликт мать чаще имеет 1-ю группу крови, а ребенок 2-ю или 3-ю. Существенно реже гемолитическая болезнь новорожденных развивается из-за разницы в наличии таких эритроцитарных антигенов как Келл, Даффи, Льюис и другие.
Методы диагностики
Диагностика гемолитической болезни новорожденных основана на клинических признаках болезни, подтвержденных лабораторными методами. Инструментальная диагностика применяется для оценки общего состояния ребенка и возникающих осложнений.
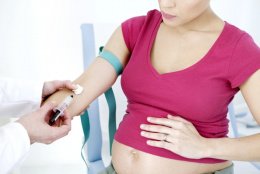
Учитывая иммунный характер развития болезни, на первый план в диагностике гемолитической болезни выступают лабораторные методы обследования – определение резус-фактора у плода и группы крови в пуповинной крови, а также выявление гипербилирубинемии, что подтверждает иммунную причину болезни. Среди этих методов основными являются тесты для выявления антигенов и антител системы резус и других антиэритроцитарных антител (проба Кумбса). Определение риска возникновения резус-конфликта можно прогнозировать, определив резус-принадлежности плода при помощи исследования ДНК плода по крови матери. Вот время беременности фетальная ДНК плода попадает в кровоток матери, что и позволяет определить ген RHD ответственный за синтез резус-фактора методом полимеразной цепной реакции (ПЦР).
Всем новорожденным с подозрением на развитие гемолитической болезни необходимо определить содержание гемоглобина и общего билирубина в крови. Если желтуха появилась в первые 24 часа необходимо неотложное исследование уровня общего билирубина.
Если кровь матери характеризуется отрицательным резус-фактором, то новорожденному рекомендуется проводить определение группы крови и резус-фактора, прямой пробы Кумбса в крови из пуповины. Прямая проба Кумбса позволяет определить наличие иммуноглобулинов к белкам системы резус-фактор, которые связались с этими белками на мембранах эритроцитов (в непрямой пробе Кумбса определяются несвязанные (свободные) антитела в сыворотке). Положительный тест Кумбса будет указывать на аутоиммунное происхождение гемолитической анемии.
Характерными лабораторными признаками болезни являются увеличение содержания общего билирубина, за счет непрямой фракции (в легкой форме – менее 68 мкмоль/л; при средней тяжести – более 68–85 мкмоль/л; при тяжелой форме – более 85 мкмоль/л), снижение уровня гемоглобина. В пуповинной крови при легком течении содержание гемоглобина – 140 г/л. При средней тяжести гемоглобин от 100 г/л до 140 г/л, а при тяжелой степени – менее 100 г/л.
В клиническом анализе крови, помимо снижения гемоглобина и тромбоцитопении, обнаруживается компенсаторное повышение ретикулоцитов, снижение гематокрита. В биохимическом анализе крови возможно наличие снижения содержания белка и глюкозы. Повышение прямой фракции билирубина - более 17 мкмоль/л при уровне общего билирубина менее 85,5 мкмоль/л или более 20% при уровне общего билирубина более 85,5 мкмоль/л характеризует развитие синдрома холестаза, часто сопровождающимся повышением активности щелочной фосфатазы и гамма-ГТ.
Пренатальная диагностика подразумевает проведение УЗИ плода и допплерографическое исследование маточно-плацентарного кровотока. Проводится оценка степени выраженности анемии у плода по результатам определения значений максимальной систолической скорости кровотока в средней мозговой артерии.
Генетическим методом пренатальной диагностики заболевания является неинвазивное определение резус-генотипа плода по анализу свободной ДНК в крови беременной.
Дифференциальная диагностика гемолитической болезни новорожденных проводится с другими гемолитическими анемиями (наследственными), неиммунной водянкой плода, гипотиреозом, галактоземией, тирозинемией, инфекционными болезнями – токсоплазмоз, парвовирусной инфекцией В19, сифилисом, цитомегаловирусной инфекцией.
Основные используемые лабораторные исследования:
- Определение содержания билирубина и его фракций.
- Группа крови и резус-фактор (включая Du, а также по системе Kell и другим более редким системам эритроцитарных антигенов – Duffi, MNS, Lewis, Lutheran, Diego и др.).
- Клинический анализ крови (включая подсчет ретикулоцитов и тромбоцитов).
- Расширенный биохимический анализ крови (включая электролиты).
- Кислотно-основное состояние (КОС) - оценка развития ацидоза и гипоксемии.
- Коагулограмма (при тяжелых формах возможно развитие ДВС).
- Реакция Кумбса (прямая).
- Общий анализ мочи.
- Биохимический анализ мочи.
- Определение резус-генотипа плода по анализу свободной ДНК плода (кровь беременной, конец 1-го триместра).
Основные используемые инструментальные исследования:
- УЗИ плода (УЗ-фетометрия).
- Ультразвуковое исследование органов брюшной полости.
- УЗИ головного мозга (нейросонография).
- Эхокардиография, ЭКГ.
Лечение
Лечение гемолитической болезни новорожденных проводят в специализированном отделении патологии новорожденных. Выбор тактики лечения в первые часы жизни ребенка зависит от содержания общего билирубина и гемоглобина в крови из пуповины.
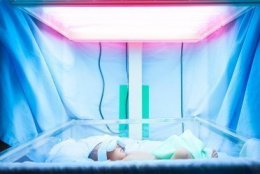
Терапия включает в себя светотерапию (фототерапию) – для снижения токсичности билирубина, прием энтеросорбентов, гепатопротекторов, симптоматическую терапию витаминами, спазмолитиками. Фототерапия является эффективным методом снижения содержания токсичного билирубина. Принцип метода заключатся в том, что под влиянием световых волн билирубин из токсичной формы в коже новорожденного превращается в менее токсичную, которая затем выводится из организма.
При наличии синдромов холестаза рекомендуется проводить желчегонную терапию.
Отечная форма с тяжелой анемией является показания для проведения частичного замещающего переливания крови.
Осложнения
Грозным осложнением гемолитической болезни новорожденных является невынашивание беременности, гибель плода и мертоворождение.
К другим осложнениям гемолитической болезни новорожденного относят развитие ядерной желтухи – возникает клиническая картина билирубиновой интоксикации из-за токсического влияния непрямого билирубина. При этом развиваются снижение мышечного тонуса, снижение аппетита, появляются срыгивания, рвота, патологическое зевание, "монотонный" крик, ротаторный нистагм, блуждающий взгляд. Возможно развитие клинической картины острой билирубиновой энцефалопатии - опистотонус, пронзительный крик, невозможность сосания, апноэ, выбухание большого родничка, судороги, патологическая глазодвигательная симптоматика (симптом «заходящего солнца», нистагм).
Еще одним осложнением является – синдром холестаза, проявляющийся желтухой с зеленоватым оттенком, насыщенным цветом мочи, увеличением печени.
Профилактика
p>Для профилактики гемолитической болезни новорожденных необходимо определять резус принадлежность плода и матери. Для профилактики развития иммунологического конфликта по резус-фактору резус-отрицательным женщинам во время беременности и после родов вводят анти-D иммуноглобулин внутримышечно. Этот препарат связывает с резус-фактором на эритроцитах плода, которые могли попасть в кровоток женщины, что уменьшает вероятность развития резус-конфликта.Какие вопросы следует задать врачу
Какова вероятность развития резус-конфликта при первой беременности?
Всегда ли тяжело протекает гемолитическая болезнь новорожденных?
Обязательно ли вводить анти-иммуноглобулин D резус-отрицательной женщине при подготовке к беременности?
Советы пациенту
В период подготовки к беременности будущим родителям обязательно нужно определить резус-фактор. Если мать резус-отрицательная, а отец резус-положительный, обязательно проконсультируйтесь с врачом.
Читайте также