Сахарный диабет 1-го типа (СД-1), зависимый от инсулина, — типичен для детей разного возраста и подростков. Его развитие связано с аутоиммунной агрессией тела в отношении собственных островковых клеток поджелудочной железы, синтезирующих инсулин для обеспечения клеток глюкозой и регуляции уровня сахара (глюкозы) в плазме крови. Чтобы корректировать гипергликемию, детям жизненно необходимы инъекции инсулина, что позволяет существенно улучшить общее состояние, нормализовать обменные процессы, позволить ребёнку полноценно расти и развиваться.
Но чем младше малыш, тем хуже он переносит инъекции, которых в день может требоваться несколько, и каждая из которых может грозить определенными проблемами. Поэтому сегодня врачи все чаще рассматривают в качестве основы лечения детей диабетиков применение инсулиновой помпы, которая позволяет и контролировать уровень гликемии в динамике, и осуществляет непрерывные подкожные введения инсулина. Рассмотрим возможности помпы сегодня, 3 марта, в день, когда почти 100 лет назад был открыт инсулин.
Особенности лечения детей

Самая главная задача при развитии у ребёнка сахарного диабета — это максимально приблизить уровень глюкозы плазмы к состоянию нормогликемии. Это позволяет как нормализовать обмен веществ и чувствовать себя лучше, так и обеспечить ребёнку полноценный рост и развитие, профилактику серьезных осложнений и последствий, инвалидности.
У детей СД-1 контролировать сложнее ввиду интенсивности обмена, гормональных всплесков (в подростковом возрасте) и интенсивного уровня физической нагрузки при играх и активности, погрешностях питания. Поэтому им требуется более интенсивный режим введения инсулина — практически на каждый прием пищи, на нагрузку и еще и ночью, чтобы избежать феномена «утренней зари», когда уровень сахара резко меняется из-за длительного отсутствия пищи.
Вариантов для введения инсулина два:
- Подкожные инъекции, которые приходится делать многократно;
- Применение непрерывного введения инсулина подкожно (за счет использования помпы).
У каждого метода есть как свои несомненные плюсы, так и определенные, порой существенные, минусы.
Контроль глюкозы: инъекционное введение инсулина
Сахарный диабет известен давно, но проблема лечения остро стояла много столетий. Поэтому открытие 3 марта 1921 г гормона инсулина, который затем начали использовать для введения пациентам с диабетом в заместительных целях, позволило сделать существенный шаг в лечении. За счет ежедневных инъекций инсулина длительное время контролировался сахарный диабет у детей, позволяя им меньше страдать от гипергликемии и кетоацидоза с его тяжелыми последствиями.
Хотя инсулинотерапия стала прорывом в лечении СД-1 у детей (и взрослых — тоже), но многократные инъекции инулина на протяжении дня, замеры глюкозы плазмы — утомительны, неприятны и являются стрессом. Появились инсулины различного типа — которые позволяли сократить количество инъекций, более гибко подходить к терапии и приводить уровень глюкозы к норме.
Сегодня есть возможности применения в детской практике инсулиновой помпы, это непрерывное введение подкожно особых форм инсулина, что позволяет более гибко и точно контролировать сахар крови. Это облегчает жизнь маленьким пациентам и позволяет им быть более мобильными, активными, более позитивно относиться к лечению.
Инсулинотерапия и многократные инъекции

Сложность в терапии СД-1 в детском возрасте в том, что уровень гликемии существенно колеблется, что зависит от ростовых процессов, умственных и физических нагрузок, поэтому нужна интенсивная терапия инсулином. Чтобы ее обеспечить, инсулин приходится колоть несколько раз в день, а иногда еще и в ночное время, нарушая сон ребёнка — так называемый базисно-болюсный режим. Идеальным его назвать нельзя, а многократные инъекции обладают рядом существенных минусов.
- Ребёнка сложно мотивировать и привлечь к активному участию в неприятных для него инъекциях, что влияет на эффективность терапии;
- Особенности организма и усвоения, всасывания инсулина при инъекции могут приводить к неожиданным результатам;
- Может развиваться резистентность к инсулину, в местах повторных инъекций образуются участки липодистрофии, могут проявляться воспалительные инфильтраты;
- Влияют индивидуально обусловленные особенности гормонального обмена, формируется чрезмерно быстрое разрушение инсулина в области подкожно-жировой клетчатки.
Поэтому многократные инъекции позволяют добиться поставленных целей в лечении у относительно взрослых детей и, в общем, примерно только у 15%.
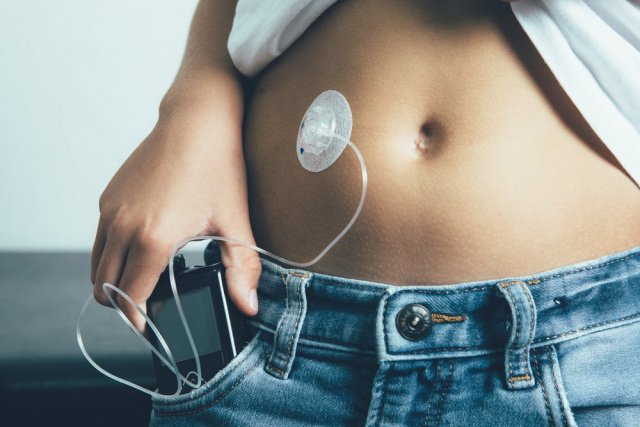
Использование инсулиновой помпы
Одним из устройств, существенно облегчающим терапию и контроль за уровнем глюкозы, является система, обеспечивающая непрерывное введение инсулина подкожно. Это так называемая инсулиновая помпа, которая использует препарат ультракороткого действия. Такие виды инсулинов быстро всасываются и лишены некоторых недостатков, типичных для рекомбинантных инсулинов. Система помогла повысить качество терапии и ее гибкость, индивидуальность, что помогает современным детям лучше контролировать СД-1 и жить обычной детской жизнью почти без ограничений. Современные помпы имеют дозатор, который гибко и индивидуально программируется, одновременно мониторируя уровень гликемии.
Несомненные плюсы помпового режима:
- Очень точная дозировка препаратов;
- Относительно управляемое действие инсулина, прогнозируемое снижение им уровня глюкозы плазмы;
- Применение только коротких инсулинов, что позволяет лучше предсказывать их работу.
- Уменьшение количества травмирований, проколов кожи;
- Снижение суточной дозы инсулинов, так как они наиболее полно всасываются;
- Постоянный мониторинг глюкозы плазмы и возможности сохранения данных.
Методика проста и на сегодняшний день считается максимально физиологически методом, имеет уже относительно большой опыт лечения при СД-1 у детей.
Но есть у нее и проблемы в применении, хотя количество противопоказаний очень мало. Метод затратный, а помпу зачастую нужно приобретать и обслуживать за счет родительского бюджета, что доступно не всем. Плюс, применяются в помповой терапии далеко не все виды инсулинов, а только короткого или ультракороткого действия, чтобы не допускать побочных эффектов и гипогликемий, связанных с приемами пищи и введением дозы инсулина. Так, дозирование надо сопоставить с приемом пищи таким образом, чтобы пик накопления глюкозы крови и вводимого инсулина совпадал и не было гипогликемии, от которой ребёнок существенно страдает — не меньше, чем от высокого сахара крови.