Рассеянный склероз
Голубев Михаил Аркадьевич
Филюк Александр Яковлевич
Описание
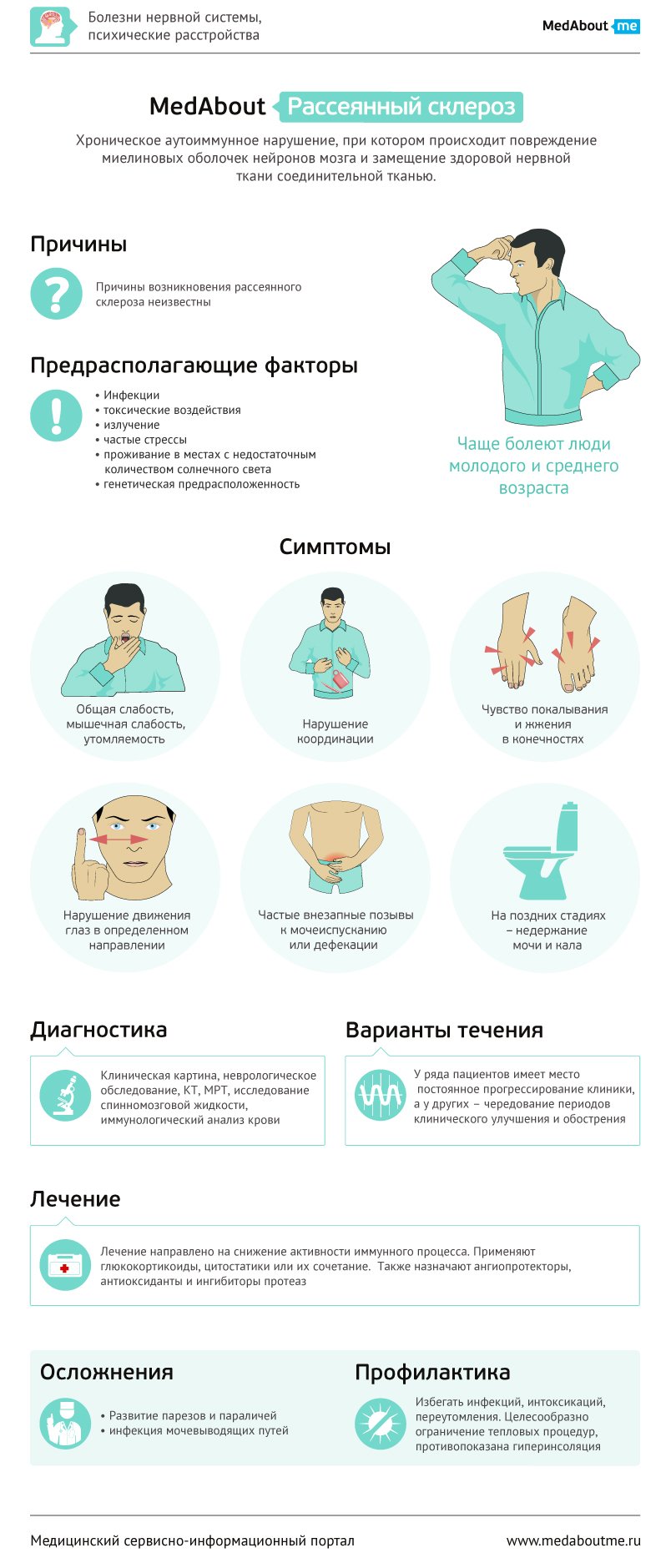
Рассеянный склероз – это хроническое, демиелинизирующее (связанное с разрушением белого вещества мозга) заболевание, в основе которого лежит комплекс аутоиммунно-воспалительных и нейродегенеративных (разрушительных) процессов, приводящих к множественному очаговому и диффузному (распространенному) поражению центральной нервной системы, ведущее к инвалидизации больных и значительному снижению качества жизни.
Симптомы
Болеют, как правило, люди молодого и среднего возраста. На начальной стадии у больных может не быть никаких жалоб, кроме чувства общей слабости. При дальнейшем развитии заболевания мышечная слабость и утомляемость усиливаются и могут прогрессировать вплоть до развития параличей и парезов. В дальнейшем появляются признаки поражения мозжечка в виде тремора (дрожи), нарушения координации, невозможности выполнить тонкие движения.
При поражении черепно-мозговых нервов появляются типичные признаки. Например, при повреждении глазодвигательного нерва нарушается движение глаз в определенном направлении. Происходит нарушение чувствительности - болевой, тактильной, температурной. Вместе с нарушением чувствительности появляются различные парестезии (субъективные ощущения) – чувство покалывания, жжения в конечностях. Типичным симптомом являются различные нарушения органов таза – частые внезапные позывы к мочеиспусканию и дефекации, на поздних стадиях возможно недержание мочи и кала. Заболевание имеет общую тенденцию к постепенному прогрессированию. При этом у ряда пациентов имеет место постоянное прогрессирование клиники, а у других отмечаются периоды небольшого клинического улучшения, которые сменяются дальнейшим прогрессированием впоследствии.
Симптомы зависят и от области поражения:
- Поражение зрительного нерва: односторонний оптический неврит часто при ретробульбарной (за глазным яблоком) локализации очага, в сочетании с болью при движении глаза и снижением остроты зрения или появление скотом (темных пятен перед глазами), длящимся от 2 до 4 недель, менее характерным является двусторонний оптический неврит без боли или с постоянной болью, полная и стойкая утрата зрения, отек диска зрительного нерва;
- Поражение мозжечка и его путей: статическая и динамическая мозжечковая атаксия – неустойчивость при ходьбе, дисметрия (избыточность или недостаточность амплитуды целенаправленных движений) и промахивание в координаторных пробах, мегалография (увеличение букв почерка), асинергии (нарушение способности производить сочетанные движения), интенционное дрожание (нарушение мелкой моторики конечностей) мозжечковая дизартрия (скандированная речь);
- Поражение ствола головного мозга: межъядерная офтальмоплегия (расстройство сопряженных боковых взглядов), нистагм (непроизвольные колебательные движения глаз высокой частоты), парез (снижение силы) отводящего нерва, гипестезия (снижение чувствительности к раздражителям), менее характерны: снижение слуха, невралгия (поражение периферических нервов, характеризующееся приступами боли в зоне иннервации) тройничного нерва, центральный или периферический парез лицевого нерва;
- Поражение спинного мозга: моно- и гемипарезы (поражение одной половины туловище), нижний парапарез (поражение ног), утрата чувствительности по проводниковому типу, симптом Лермитта (онемение или слабость в руке или ноге или сразу и в руке, и в ноге, причем на одной стороне тела при некоторых движениях шеи), непроизвольные позывы на мочеиспускание, недержание мочи, задержки мочеиспускания; менее характерны: полный поперечный миелит (воспаление спинного мозга), сегментарные нарушения чувствительности, радикулопатии (поражение корешков мозга), сенситивная атаксия (специфическое нарушение походки и координации движений), недержание кала;
- Поражение больших полушарий головного мозга: субкортикальный когнитивный дефицит (снижение памяти и внимания, скорости выполнения нейропсихологических тестов), хроническая усталость или утомляемость, центральный гемипарез (парез мышц одной половины тела), депрессия, реже тревожность, эйфоричность; менее характерными являются гемианопсии (двухсторонняя слепота в половине поля зрения), острые нарушения поведения и эпилептические приступы.
Формы
По типу течения рассеянного склероза выделяют:
- Ремиттирующее течение – наиболее частый вариант, характеризуется периодами обострений, чередующихся с периодами ремиссий (с полным или неполным восстановлением функций в периоды между обострениями), отсутствием нарастания симптомов в периоды ремиссий;
- Прогрессирующее: первично-прогрессирующее течение – с самого начала заболевания увеличение тяжести симптомов заболевания на протяжении не менее года без улучшения, для диагностики используется специальный раздел критериев и вторично-прогрессирующее течение – увеличение тяжести симптомов заболевания на протяжении не менее 6 месяцев без стабилизации или улучшения после ремиттирующей фазы болезни, возможно прогрессирование с обострениями или без них.
Выделяют особые формы рассеянного склероза – злокачественный рассеянный склероз (болезнь Марбурга) - острая форма тяжелого течения заболевания, характеризующаяся быстрым прогрессированием без ремиссий и в самых тяжелых случаях заканчивается смертью пациента в течение нескольких месяцев с момента начала заболевания. Частота развития такого варианта рассеянного склероза не превышает 5%.
По стадиям заболевания выделяют обострение, ремиссию и прогрессирование (неуклонное нарастание неврологических нарушений).
Причины
Причины возникновения рассеянного склероза неизвестны. Согласно существующим гипотезам, предрасполагающими факторами могут быть различные инфекции, токсические воздействия, излучения, частые стрессы.
Помимо этого, описана генетическая предрасположенность к развитию заболевания. Выделяют также геоэкологический фактор. В частности, территориями, на которых риск развития рассеянного склероза выше, считаются территории, на которых недостаточно количества солнечного света. Важнейшим патогенетическим фактором развития заболевания является иммунный ответ, т.е. образование иммунных комплексов против собственных клеток головного и спинного мозга.
Методы диагностики
Диагностика рассеянного склероза проводится врачом-неврологом и осуществляется на основании жалоб, данных анамнеза, клинического осмотра, обязательного применения лабораторных и инструментальных методов обследования. Диагностика направлена на определение клинической формы заболевания, тяжести состояния и возникающих осложнений.
Клиническая диагностика рассеянного склероза построена на оценке признаков возникающих при поражении центральной нервной системы, которые позволяют заподозрить наличие симптомов демиелинизирующего заболевания.
Диагноз ставится на основании клинической картины и результатов неврологического обследования. Для постановки окончательного диагноза при отсутствии типичной симптоматики необходимо провести МРТ головного и спинного мозга по специальному протоколу исследования. Данные МРТ позволяют выявить наличие очагов демиелинизации проводящих путей. Проводится также исследование спинномозговой жидкости и крови для исключения других заболеваний.
Для диагностики прогрессирующих форм рассеянного склероза назначается исследование вызванных потенциалов. Это метод регистрации реакций структур головного мозга на внешние стимулы, в том числе зрительных - для выявления субклинического поражения зрительного нерва.
Клинический анализ крови и мочи, рутинный биохимический анализ крови не имеют самостоятельного значения и проводятся для оценки текущего состояния, диагностики основного заболевания и возникающих осложнений.
Диагностическое значение при рассеянном склерозе имеет метод одновременного определения в крови и цереброспинальной жидкости олигоклональных иммуноглобулинов класса IgG – защитных белков (метод изоэлектрического фокусирования или изоэлектрофокусирование). Показано, что у больных с рассеянным склерозом данные антитела выявляются в 75-90% случаев. Появление таких антител связывают с прогрессированием заболевания, что может быть использовано с прогностическими целями. Отсутствие олигоклонального IgG позволяет исключить диагноз рассеянного склероза. Выявление олигоклональных иммуноглобулинов IgG и обнаружение очагов демиелинизации по результатам МРТ позволяют подтвердить наличие рассеянный склероз у большинства пациентов.
Дифференциальная диагностика рассеянного склероза проводится с такими заболеваниями, как острый рассеянный энцефаломиелит (поражение головного и спинного мозга); заболевания, при которых поражается белое вещество головного или спинного мозга; новообразования центральной нервной системы(особенно лимфомы и глиомы полушарий, ствола и спинного мозга); дегенеративные заболевания (атаксия Фридрейха (повреждение нервной системы вследствие наследуемой мутации в гене FXN), болезни мотонейронов); болезнь Бехчета (поражение сосудов с воспалением слизистых оболочек); миелопатия, вызванная человеческим Т-клеточным лимфотропным вирусом I-го типа, постинфекционный и поствакцинальный энцефаломиелит; ВИЧ-энцефалопатия; головокружение различного генеза; гиповитаминоз В12; адренолейкодистрофия (генетическое заболевание, которое вызывает прогрессирующие ухудшения у мальчиков, лишая их способности ходить, разговаривать и есть без посторонней помощи); синдром Гийена-Барре (редкое состояние, при котором иммунная система человека поражает собственные периферические нервы); некоторые формы эпилепсии.
Основные используемые лабораторные исследования:
- Олигоклональный иммуноглобулин класса IgG (изоэлектрофокусирование в ликворе и сыворотке).
- Клинический анализ крови (лейкоцитарная формула, скорость оседания эритроцитов).
- Биохимический анализ крови (фибриноген, креатинин, мочевина, альбумин, калий, натрий, хлориды, АЛТ, АСТ).
Дополнительные используемые лабораторные исследования:
- Иммунологические исследования крови (антитела к нативной (двуспиральной) ДНК, антитела к кардиолипину, волчаночный антикоагулянт для дифференциальной диагностики с аутоиммунными заболеваниями).
Основные используемые инструментальные исследования
- МРТ головного и спинного мозга;
- Исследование вызванных потенциалов.
Лечение
Лечение рассеянного склероза направлено на купирование приступов обострения заболевания и уменьшение их частоты. Поскольку причины заболевания до конца не выяснены, лечение носит только патогенетический характер - направлено на основной механизм развития заболевания. Оно снижает активность иммунного воспаления, которое является непосредственным механизмом демиелинизации нервов. Больным назначают глюкокортикостероиды и адренокортикотропный гормон. Наряду с гормональными препаратами применяют цитостатики.
При тяжелом течении и быстром прогрессировании заболевания применяют сочетание препаратов из указанных выше фармакологических групп. Для изменения характера течения заболевания назначают препараты группы бета-интерферонов. На сегодняшний день наука активно занимается поиском препаратов для борьбы с рассеянным склерозом.
Также назначают ангиопротекторы, антиоксиданты и ингибиторы протеаз. В случае развития у больных депрессий на фоне самого заболевания, либо как осложнение проводимого лечения, больным также назначают антидепрессанты.
Осложнения
Возможны офтальмологические нарушения (глазодвигательные расстройства, межъядерная офтальмоплегия), развитие неврозов, нарушение функции тазовых органов (нарушение мочеиспускания, запоры), когнитивные нарушения, слабоумие.
Профилактика
Профилактики рассеянного склероза в настоящее время не существует.
Какие вопросы следует задать врачу
Лечится ли это заболевание?
Какие обследования необходимы для подтверждения диагноза?
Как изменить образ жизни, чтобы избежать прогрессирования болезни?
Советы пациенту
Полезно заниматься спортом без переутомления, ежедневно выпивать не менее 1,5 л жидкости. Не следует применять средства, стимулирующие иммунитет. Противопоказаны строгие диеты и тепловые физиопроцедуры.
Использованные источники
Читайте также