Геморрагический васкулит
Голубев Михаил Аркадьевич
Диденко Владимир Андреевич
Описание
Геморрагический васкулит (болезнь Шенлейна-Геноха, аллергическая пурпура) – заболевание, в основе которого лежит повреждение стенок сосудов специфическими соединениями – иммунными комплексами, и проявляющееся в виде нарушения микроциркуляции, развития микротромбозов (закупорки сосудов мелкими кровяными сгустками), кровоизлияний.
Иммунные комплексы появляются в крови в результате перенесенного инфекционного заболевания, пищевой аллергии, приема лекарственных препаратов, укусов насекомых, переохлаждения. В норме иммунокомплексы выводятся из организма без существенных последствий. Однако в случае развития геморрагического васкулита они по ряду причин остаются в крови, оседают на стенках сосудов, вызывая их воспаление, повреждение структуры стенок и усиление их проницаемости. В результате возникают микротромбозы и точечные кровоизлияния в кожу, суставы, слизистую органов желудочно – кишечного тракта, почек. Заболевание характерно для детей и взрослых не старше 20 лет.
Симптомы
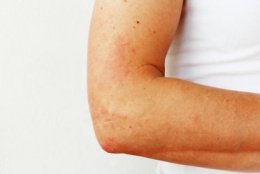
Строгая локализация высыпаний (нижние конечности) является одним из диагностических критериев геморрагического васкулита. Геморрагии (кровоизлияния) мелкие, безболезненные, могут сливаться, захватывая значительную площадь. Через некоторое время окраска геморрагий приобретает бурый цвет, затем бледнеет, и постепенно высыпания исчезают.
Суставной синдром часто возникает вместе с кожным синдромом, более характерен для взрослых, чем для детей. Типичная локализация – крупные суставы нижних конечностей, реже – локтевые и лучезапястные суставы. Характерны непостоянные боли в суставах, при одновременных высыпаниях на коже, возможны мышечные боли и отеки нижних конечностей. Длительность суставного синдрома – не более одной недели.
Абдоминальный синдром проявляется спастическими болями в животе, рвотой, желудочными или кишечными кровотечениями. Он связан с развитием эрозивных дуоденита, гастрита или колита. В редких случаях развиваются кровотечения, которые носят угрожающий для жизни характер.
Почечный синдром обычно выявляется только лабораторно, так как его проявления не носят ярко выраженного характера. Редко развиваются признаки гломерулонефрита с гематурией (элементы крови в моче), протеинурией (белок в моче).
Неврологический синдром встречается редко и проявляется в виде головных болей, энцефалопатии (невоспалительное заболевание головного мозга) с нарушением психического статуса, судорог, полинейропатий.
Молниеносная форма развивается у детей первого–второго года жизни, после перенесенной детской инфекции (краснуха, корь, ветрянка и др). Проявляется в обширных кожных кровоизлияниях, быстро развивающихся по всему телу, имеющих тенденцию к слиянию. Окраска синюшная. Состояние опасно развитием гангрены (омертвения тканей) конечностей, шока и комы.
Формы
Классификация заболевания основана на целом ряде критериев:
По фазе болезни: начальный период, рецидив (повторное появление симптомов), ремиссия.
По основным клиническим формам: простая, смешанная, смешанная с поражением почек
По основным клинические синдромам: кожный, суставной, абдоминальный и почечный;
По степени тяжести: лёгкая, среднетяжёлая, тяжёлая.
По характеру течения: острое, затяжное, хроническое рецидивирующее. Выделяют также молниеносную форму, она длится от нескольких часов до нескольких дней.
Причины
Причины возникновения геморрагического васкулита точно не выяснены. Развитие болезни связывают с различными инфекциями (вирусы, бактерии) при определенном аллергическом фоне, а также при наличии хронических очагов инфекции (хронический тонзиллит, кариес и др.), что приводит к снижению иммунитета. Развитию болезни может предшествовать вакцинация, укус насекомых, переохлаждение и другие негативные факторы.
Методы диагностики
Диагностика пурпуры Шенлейна-Геноха основана на оценке клинических проявлений болезни и лабораторных методов исследования. Инструментальные методы исследования применяются для выявления отдельных синдромов болезни.
Для данного системного васкулита наиболее типичны следующие клинические проявления: васкулит с иммунными депозитами (отложениями белка IgA), поражающий мелкие сосуды (капилляры, венулы, артериолы), поражение кожи, кишечника и почек (IgA-нефропатия) в сочетании с артралгиями (боли в суставах) или артритом (воспалением суставов).
К диагностическим критериям геморрагического васкулита относятся:
- пальпируемая (слегка возвышающиеся) геморрагические кожные изменения);
- начало заболевания приходится на возраст моложе 20 лет, чаще 4-15 лет);
- распространенные боли в животе, усиливающиеся после приема пищи, или ишемия (нарушение кровоснабжения) кишечника; возможно также развитие кишечного кровотечения);
- обнаружение гранулоцитов (клетки иммунной системы, представляющие собой разновидность лейкоцитов), инфильтрация гранулоцитами стенки артериол и венул по данным биопсии
Для постановки диагноза требуется наличие не менее 3 признаков.
Следует отметить, что специфических лабораторных тестов при пурпуре Шенлейна-Геноха не разработано.
Лабораторная диагностика направлена на выявление изменений, происходящих при поражениях различных органов. Наиболее существенные изменения происходят при поражении почек и развитии гломерулонефрита. В клиническом анализе мочи выявляются гематурия (микрогематурия), протеинурия, наличие зернистых цилиндров.
При иммунофлюоресцентном исследовании (определение антигенов – чужеродных для организма белков) почек обнаруживается наличие депозитов IgA, часто в сочетании с депозитами IgМ или IgG в мезангии (клеточные структуры в почках) и в капиллярных стенках клубочков. Почти всегда обнаруживают депозиты компонента защитной системы комплемента С3. При электронной микроскопии характерны отложения электронно-плотного материала в мезангии, реже субэндотелиально (под эндотелием, внутренней выстилкой сосудов) или субэпителиально (под эпителием, верхним слоем кожи), соответствующие иммунным комплексам, определяемым при иммунофлюоресцентной микроскопии.
Изменения в клиническом анализе крови могут отражать наличие воспалительных процессов (повышение СОЭ), признаков анемии (снижение уровня гемоглобина и эритроцитов) при кишечном кровотечении. Наличие тромбоцитопении (снижение количества тромбоцитов) является критерием для исключения пурпуры Шенлейна-Геноха.
При наличии почечного синдрома биохимический анализ крови может характеризоваться наличием диспротеинемии (нарушение нормального количественного соотношения между фракциями белков крови), повышением уровня мочевины, креатинина (продукты распада белков), увеличением титра антистрептолизина-О. Характерно также увеличение продуктов распада фибрина и D-димера, возможно повышение количества фибриногена и активности фактора Виллебранда (сложный белок, необходимый для склеивания тромбоцитов между собой и прикрепления их к месту повреждения сосуда).
Важным признаком является увеличение концентрации IgA в сыворотке. У 30—40 % больных обнаруживают ревматоидный фактор (РФ).
Ключевую роль в подтверждении клинического диагноза играет биопсия кожи или почек, с обязательным проведением иммуногистохимического исследования.
Дифференциальная диагностика проводится с заболеваниями, также протекающими с кожным синдромом:
- Васкулиты с поражением мелких сосудов (системная красная волчанка, криоглобулинемический васкулит – системный васкулит с поражением преимущественно мелких сосудов, характеризующийся наличием белков криоглобулинов);
- Васкулиты при заболеваниях органов желудочно-кишечного тракта (болезнь Крона – хроническое воспалительное заболевание кишечника), вторичный лейкоцитокластический васкулит при острых и хронических диффузных заболеваниях печени;
- Опухоли и лимфопролиферативные (связанные с избыточным разрастанием лимфоидной ткани) заболевания;
- Тромбоцитопении;
- Инфекционные заболевания (инфекционный эндокардит (поражение клапанов сердца), сепсис (заражение крови).
Дифференциальная диагностика почечного синдрома проводится с болезнью Берже (поражение почечных клубочков с отложением в их ткани защитных белков IgA), болезнью Альпорта (наследственное заболевание, при котором функция почек снижена, в моче присутствует кровь; синдром иногда сопровождается глухотой и поражением глаз), опухолями почки и мочевого пузыря, мочекаменной болезнью.
Дифференциальная диагностика абдоминального синдрома прводится с язвенная болезнь, аппендицитом, острым холециститом, неспецифическим язвенным колитом, опухолью кишечника.
Основные используемые лабораторные исследования:
- Клинический анализ крови (лейкоцитарная формула, СОЭ).
- Биохимический анализ крови (включая СРБ, иммуноглобулин IgA).
- Коагулограмма.
- Общий анализ мочи с микроскопией осадка (может определяться гематурия, цилиндрурия).
- Белок в моче (может определяться протеинурия).
- Кал на скрытую кровь (назначается при абдоминальном синдроме).
- Гистологическое исследование кожи.
Дополнительные используемые лабораторные исследования:
- Гистологическое исследование ткани почек или иммунофлюоресценция.
- Электронная микроскопия тканей кожи и почек.
- Для дифференциальной диагностики могут быть выполнены иммунологические исследования: антитела к эндотелию (HUVEC); антинейтрофильные цитоплазматические антитела (ANCA/АНЦА) с определением типа свечения; антитела к миелопероксидазе (анти – МРО); антитела к протеиназе-3, IgG (анти PR-3); АНЦА (АНЦА-панель); антитела к базальной мембране клубочка (БМА); криоглобулины с активностью РФ; аутоантитела к С1q фактору комплемента IgG.
Основные используемые инструментальные исследования:
- УЗИ почек.
- УЗДГ почечных сосудов.
- УЗИ суставов.
- УЗИ брюшной полости.
- Гастроскопия (эндоскопическое исследование желудка).
Лечение
Лечение геморрагического васкулита назначает врач-ревматолог. При наличии острой фазы геморрагического васкулита нужен постельный режим. Необходимо ограничить употребление жидкости, диета должна быть гипоалергенной. Нужно отменить прием всех препаратов, которые могут вызывать сенсибилизацию организма. В первую очередь – антибиотиков. При выявленной связи обострений заболевания с пищевой аллергией использвуют энтеросорбенты.
Основу терапии составляют дезагреганты и активаторы фибринолиза. Часто используют современные гепарины и другие антикоагулянты. При наличии кожных поражений применяют сульфасалазин и колхицин. При суставном синдроме и выраженных суставных болях – нестероидные противовоспалительные препараты, а также - хлорахин.
В тяжелых случаях (наличие почечного синдрома или при абдоминальном синдроме) назначают глюкокортикостероиды и цитостатики.
Тяжелое течение болезни является также показанием для проведения плазмафереза, гемосорбции, иммуносорбции.
При возникновении такого тяжелого осложнения, как перфорация желудочно-кишечного тракта, проводится хирургическое вмешательство.
Осложнения
В зависимости от формы заболевания возможно развитие следующих осложнений: кишечная непроходимость, перфорация кишечника и перитонит, желудочно-кишечное кровотечение, хроническая почечная недостаточность, геморрагический инсульт.
Профилактика
Профилактики (первичной профилактики) геморрагического васкулита не разработано. Профилактика обострений и рецидивов заключается в предупреждении обострений, санации очагов хронических инфекций, отказе от приёма антибиотиков, устранении контакта с различными аллергенами и предупреждении влияния провоцирующих факторов (травмы, переохлаждение, чрезмерные физические нагрузки и др.).
Какие вопросы следует задать врачу
В чем причина развития геморрагического васкулита?
Какие анализы необходимо сдать, чтобы подтвердить диагноз?
Какие меры нужно принять, чтобы улучшить общее состояние и избежать обострений?
Советы пациенту
Очень важно во время лечения предотвратить дополнительную сенсибилизацию (аллергизацию) больного. Поэтому необходимы строгое соблюдение диеты, исключающей экстрактивные вещества, шоколад, кофе, цитрусы, клубнику, яйца, промышленные консервы, а также другие продукты, которые пациент плохо переносит.
Использованные источники
Читайте также