Краснуха
Голубев Михаил Аркадьевич
Диденко Владимир Андреевич
Описание
Краснуха – острое инфекционное заболевание, вызываемое вирусом краснухи (Rubella virus) и передающееся воздушно-капельным путем. Оно характеризуется наличием симптомов умеренно выраженной интоксикации, непостоянной субфебрильной (до 38 С) температуры, мелкопятнистой или пятнисто-папулезной (узловатой) сыпи, незначительными катаральными (воспалительными) явлениями и увеличением периферических лимфатических узлов, преимущественно затылочных и заднешейных.
Характерные синдромы краснухи: интоксикационный синдром (повышение температуры тела, слабость, тошнота и др.), синдром поражения респираторного тракта (катаральный синдром), синдром лимфоаденопатии (увеличение лимфатических узлов), синдром экзантемы (сыпи на коже).
Симптомы
Симптомы типичной краснухи появляются этапами. В первые дни после заражения симптомы болезни не обнаруживаются, но вирус активно размножается в организме и выделяется в окружающую среду. По окончании этого периода в течение нескольких часов или 2-3 дней появляются первые симптомы болезни. На фоне субфебрильной температуры (37-37,5 °С) появляется недомогание, головная боль, больной становится вялым. Появляются легкие признаки катарального воспаления (боль в горле, выделения из носа). Происходит увеличение лимфатических узлов. Наиболее значимыми для диагностики краснухи являются болезненные заднешейные и затылочные лимфатические узлы.
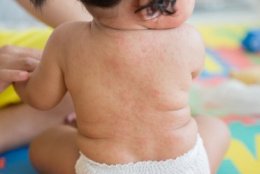
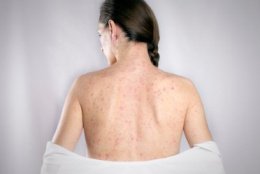
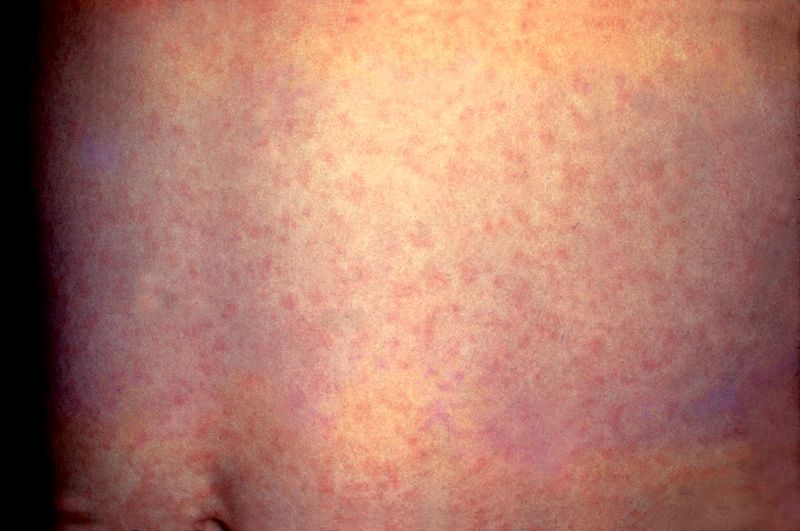
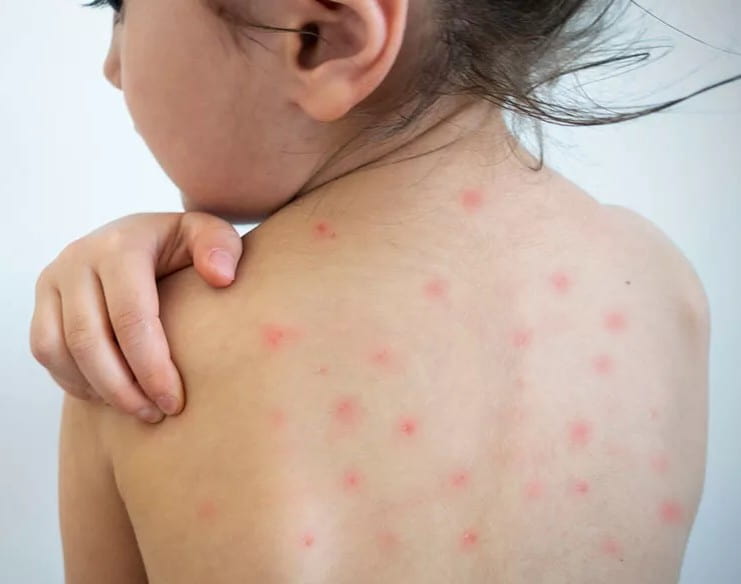
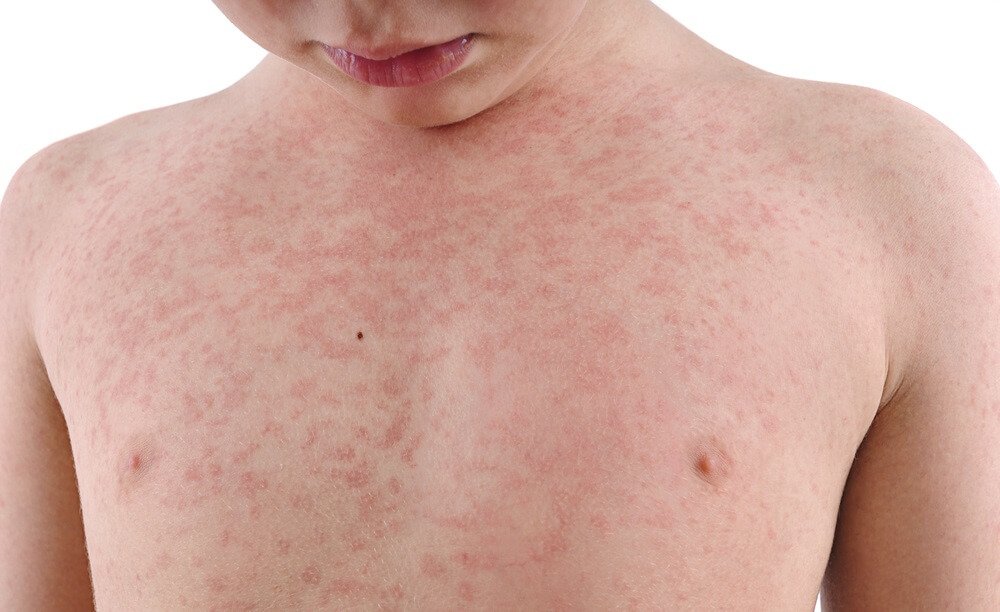
В течение следующих 3-4 дней на фоне бледной кожи появляется пятнистая сыпь. Распространяется сыпь одномоментно по всей поверхности кожи, не сливается и не образует больших областей покраснения. Сыпь исчезает бесследно через 3-4 дня, не оставляя никаких изменений на коже. Поражения внутренних органов встречаются редко, но возможно увеличение печени, селезенки, приглушение сердечных тонов.
Разработаны клинические критерии диагностики краснухи (признаки и их характеристики):
- Начало заболевания – острое.
- Контакт с больным краснухой - контакт в семье, детском коллективе.
- Температура субфебрильная, реже фебрильная (более 38 °С).
- Синдром интоксикации умеренно выражен.
- Синдром поражения респираторного тракта (катаральный синдром) слабо выражен: гиперемия зева, ринит (выделения из носа), сухой кашель, конъюнктивит (воспаление оболочки глаза), пятна Форхгеймера (красные пятна на мягком нёбе).
- Синдром экзантемы: сыпь распространяется с лица на туловище и на конечности в течение суток, мелкопятнистая, не склонна к слиянию, на неизменном кожном фоне, отсутствие пигментации и шелушения, сыпь чаще локализована на разгибательных поверхностях конечностей, на спине, ягодице.
- Синдром лимфоаденопатии: увеличение и болезненность затылочных и заднешейных лимфатических узлов.
Формы
Выделяют следующие клинические формы краснухи: типичная форма – легкая, средней тяжести, тяжелая; атипичная форма (без сыпи); инаппарантная форма (субклиническая, без выраженных симптомов).
Тяжелые формы болезни преимущественно отмечают у подростков и взрослых, температура достигает 39°С. Лихорадка, как правило, продолжается не более 2-4 дней.
Врожденная краснуха может проявляться в следующих формах: врожденный порок сердца, поражение нервных структур, органов слуха и зрения.
Причины
Источником инфекции является только больной человек или носитель вируса. Путь передачи воздушно-капельный. Выделение во внешнюю среду от больных происходит в течение 7 дней до и после появления сыпи. Особо опасна бессимптомная краснуха, которая встречается у 50% детей, поскольку при ней происходит неконтролируемое выделение вируса.
Вирус высоко чувствителен к повышенным температурам и во внешней среде неустойчив. Эпидемии заболевания крайне редки. Течение заболевания легкое.
Инфекция очень опасна для беременных женщин, так как вирус краснухи, проникая через плаценту (детское место) в организм плода, приводит к пагубному воздействию на его ткани, вызывая врожденные аномалии (помутнение роговой оболочки глаза), пороки сердца, глухота). Входными воротами для вируса является слизистая дыхательных путей, затем током крови он разносится во все органы и ткани. Инкубационный период (с момента заражения до появления первых симптомов) составляет 11-25 дней.
Методы диагностики
Диагностика краснухи проводится на основании данных анамнеза, клинического осмотра, обязательных лабораторных исследований и дополнительных инструментальных методов. Диагностика направлена на выявление возбудителя заболевания, определение клинической формы, тяжести состояния и возникающих осложнений.
По эпидемиологическим показаниям обследуются дети, контактировавшие с больными краснухой. Индивидуально, по медицинским показаниям, проводятся дополнительные исследования, направленные на диагностику осложнений или с целью коррекции терапии.
Из анамнестических данных можно выяснить: наличие контакта с лицами, которые инфицированы вирусом краснухи (последние 1.5 – 3 недели), наличие контакта с людьми с заболеваниями сходного течения.
При объективном осмотре: при пальпации увеличены и болезненны среднешейные и затылочные лимфоузлы, гиперемия (покраснение) зева и задней стенки глотки, сыпь (синдром экзантемы).
К основным лабораторным методам исследования относят определение специфических антител в крови. Выявление в сыворотке крови больного (или лиц с подозрением на заболевание) специфических антител, относящихся к иммуноглобулинам класса М методом ИФА является основанием для установления диагноза краснуха.
Диагностически значимым является 4-х кратное нарастание титра антител (титр антител — предельное разведение сыворотки крови, при котором могут быть обнаружены антитела) в парных сыворотках.
Антитела IgM появляются в первые дни заболевания, достигают максимального уровня на 2—3 неделе и исчезает через 1—2 месяца. Специфические антитела IgG выявляются на 2—3 дня позже, чем IgM, нарастают до максимума к концу первого месяца от начала заболевания и присутствуют в течение всей жизни, оберегая организм от повторного заражения вирусом.
Важно своевременно диагностировать краснуху у беременных (особенно в первые 16 недель) и определить ее давность, поскольку вирус краснухи для плода является опасным, приводя к развитию многих пороков. При выявлении у беременных женщин специфических IgG (при отсутствии IgM) в титрах 25 МЕ/мл и выше обследование повторяют через 10-14 дней для исключения возможных ложноположительных результатов. При отрицательном результате повторного исследования, а также при выявлении специфических IgM (при отсутствии IgG) через 10-14 дней проводят третье серологическое обследование.
Если при первом обследовании в крови у беременной обнаружены специфические IgM и IgG к возбудителю краснухи, то через 10-14 дней при повторном серологическом обследовании определяют авидность (активность) IgG антител. Обнаруженные антитела IgM и низкий индекс авидности IgG является основанием для постановки диагноза и повышенной угрозой для плода. Высокий индекс авидности по IgG свидетельствует о перенесенной инфекции и о возможности сохранить беременность.
Широко применяется молекулярно-биологический метод (ПЦР - полимеразная цепная реакция, направленная на обнаружение генетического материала вируса) как прямой маркер инфицирования краснухой (вирус выявляется в мазке из ротоглотки в течение двух недель после появления сыпи). Вирус краснухи можно выделить из крови, носоглоточных смывов, кожи, кала, мочи, цереброспинальной жидкости, костного мозга.
Редко применяется вирусологический метод диагностики для выделения вируса из носоглоточных смывов или из лейкоцитов крови на различных культурах клеток (первые 3-е суток после появления сыпи).
Неспецифические методы лабораторного исследования включают изучение показателей общего анализа крови, в котором можно обнаружить следующие изменения: лейкопения (снижение уровня лейкоцитов), лимфоцитоз (повышение уровня лимфоцитов), возможна тромбоцитопения (снижение уровня тромбоцитов), увеличение числа плазматических клеток, СОЭ (скорость оседания эритроцитов) может быть без изменений.
По медицинским показаниям проводятся дополнительные инструментальные исследования, направленные на диагностику осложнений или с целью коррекции терапии (ЭКГ, рентгенография, ЭЭГ и другие)
Основные используемые лабораторные исследования:
- Антитела классов IgG и IgM к вирусу краснухи.
- ПЦР РНК вируса краснухи, (Rubella virus, RNA) в сыворотке крови.
- Определение авидности специфичных антител (IgG).
- Качественное определение РНК (мазок из ротоглотки, амниотическая жидкость).
Основные используемые инструментальные исследования:
- ЭКГ (при наличии осложнений, для раннего выявления поражения сердца при тяжелой степени краснухи).
- УЗИ органов грудной клетки (при наличии осложнений).
- Рентгенограмма органов брюшной полости (при наличии осложнений).
- Рентгенограмма придаточных пазух носа.
- Электроэнцефалография (при наличии очаговой неврологической симптоматики, судорог, признаков внутричерепной гипертензии).
- Нейросонография — УЗИ мозга (при наличии очаговой неврологической симптоматики).
Лечение
Лечение всем больным краснухой и с подозрением на нее проводится на дому. В инфекционное отделение госпитализируются дети по клиническим показаниям с врожденной краснухой, осложненными формами заболевания, дети с тяжелыми сопутствующими заболеваниями.
Лечение включает режим, рациональное питание, симптоматическую терапию (жаропонижающие, антигистаминные, противовирусные средства, препараты местного действия, препараты для улучшения метаболизма). По показаниям (при присоединении осложнений) назначаются антибактериальные препараты.
Осложнения
Возможные осложнения: пневмония (воспаление легких), отит (воспаление уха), энцефалит (воспаление вещества мозга), менингит (воспаление мозговых оболочек), артрит (воспаление суставов), тромбоцитопеническая пурпура (болезнь Верльгофа — хроническое заболевание, обусловленное повышенным разрушением тромбоцитов).
Значительную опасность краснуха имеет при беременности, поскольку инфицирование плода, особенно в первые недели беременности, ведет к формированию пороков (уродств) плода вплоть до внутриутробной смерти. Краснуха оставляет стойкий постинфекционный иммунитет.
Профилактика
Проводится специфическая вакцинопрофилактика согласно национальному календарю прививок в возрасте 12 месяцев. Ревакцинация (повторная прививка) проводится в 6 лет и у не болевших девочек – в 14 лет. Противоэпидемические мероприятия в очаге предусматривают разобщение больного с детским коллективом на 7 дней с момента высыпания. Контактным с больным краснухой детям карантин не накладывается. За ними устанавливается только медицинское наблюдение. В первые 3 дня от момента контакта иммунизации подвергаются все, не имеющие иммунитета. При наличии противопоказаний к введению вакцины, контактным детям вводится иммуноглобулин.
Необходимо исключать контакты беременных женщин, которые ранее не болели краснухой, с больными данной инфекцией в течение не менее трех недель от момента заболевания. Трудным, но очень важным является принятие решения о прерывании беременности, если женщина заболела краснухой в первом ее триместре – крайне велик риск появления на свет ребенка с врожденным уродством. В случае контакта беременной с больным краснухой необходимы повторные серологические исследования с интервалом в 10-20 дней для выявления бессимптомной формы болезни. Применение иммуноглобулина для профилактики краснухи у беременных неэффективно.
Какие вопросы следует задать врачу
За какое время до наступления беременности необходимо пройти вакцинацию при отсутствии антител к вирусу краснухи?
Может ли взрослый человек, не работающий в детских коллективах, заболеть краснухой?
Чем отличается краснуха от кори?
Советы пациенту
Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию детей, в возрасте от 1 года до 18 лет, женщин от 18 до 25 лет (включительно), не болевших, не привитых, привитых однократно против краснухи, не имеющих сведений о прививках против краснухи. Первая прививка проводится в возрасте 12 месяцев, вторая – ревакцинация, в возрасте 6 лет. Краснуха представляет опасность для беременных женщин. Поэтому вакцинация против краснухи проводится за 2-3 месяца до планируемой беременности. Во время беременности вакцинация не проводится.
Использованные источники
Читайте также