Железа внутренней секреции, располагающаяся на передней поверхности шеи. Вырабатывает гормоны тироксин и трийодтиронин, которые участвуют в регуляции обмена веществ в организме, а также гормон кальцитонин, участвующий в регуляции обмена кальция и фосфора. Для нормального функционирования щитовидной железы необходимо поступление в организм достаточного количества йода.
Щитовидная железа: функции, болезни, диагностика и их лечение
Щитовидная железа (ЩЖ) – самый крупный орган эндокринной системы, выполняющий внутрисекреторную функцию. Располагается она спереди трахеи в промежутке между 5-6 трахейными кольцами и щитовидным хрящом, по аналогии с которым и получила свое название. Щитовидная железа является единственным органом, вырабатывающим органические вещества, в составе которых имеется йод.
По своей форме главный орган эндокринной системы напоминает бабочку, состоя из двух частей, соединенных между собой перешейком. Его ткани формируются из двух видов клеток. Так, фолликулярные клетки отвечают за выработку основных гормонов щитовидной железы, именуемых тиреоидными, а парафолликулярные – синтезируют кальцитонин (белковый гормон, отвечающий за кальций-фосфорный обмен в организме).
Щитовидная железа у детей
Роль щитовидной железы в формировании организма и его развитии неоспорима. Гормоны, продуцируемые эндокринным органом, отвечают практически за все обменные процессы. В период внутриутробного развития ЩЖ контролирует дифференцировку тканей нервной, сердечно-сосудистой и опорно-двигательной системы. Не менее важны тиреоидные гормоны для формирования и развития головного мозга. Недостаток их выработки в организме ребёнка грозит замедлением развития нервной системы и роста костей.
Йододефицит также представляет особую опасность для здоровья щитовидной железы у детей и подростков. По статистике, среди населения центральной части России 10-25% подростков и детей страдают заболеваниями, вызванными недостатком йода в организме. Примерно у 40% населения данной возрастной категории в отдельных регионах страны также отмечаются нарушения в работе ЩЖ.
Щитовидная железа у новорожденных

Формирование щитовидной железы начинается в конце третьего месяца внутриутробного развития, примерно на 10-12 неделе. В это время эндокринный орган уже может накапливать йод и синтезировать тиреоидные гормоны. В момент рождения щитовидная железа у детей весит приблизительно 2 г. Спустя три недели после появления на свет эндокринный орган полностью переходит под контроль мозгового придатка гипофиза. Врожденные патологии ЩЖ важно определить сразу после рождения ребёнка. Так, в России с 1992 год проводится специальный скрининг новорожденных, позволяющий вовремя определить угнетение функции щитовидной железы.
Йододефицит для детей, как во время внутриутробного развития, так и после рождения, крайне опасен. Его последствия заключаются в необратимом снижении интеллектуального развития, что при отсутствии соответствующего лечения приводит к кретинизму. Помимо головного мозга от дефицита йода у ребёнка может нарушаться речь, зрительная память и слух.
Щитовидная железа у подростков
По мере взросления щитовидная железа увеличивается. Так, в 6 лет вес ЩЖ в организме ребёнка составляет приблизительно 4 г, в 13-тилетнем возрасте он достигает 8 г, а в период 15-18 лет масса органа равна 15 г. Здоровье ЩЖ оказывает непосредственное влияние не только на физическое, но и интеллектуальное развитие ребёнка. При наличии патологических процессов в эндокринном органе поведение подростка может кардинально изменяться. Так, при избытке тиреоидных гормонов могут отмечаться резкие перепады настроения, необоснованная агрессия, повышенная возбудимость и др. Недостаток тироксина и трийодтиронина проявляется, как правило, подавленным настроением, депрессиями, отставанием в учебе, ухудшением памяти, гормональными сбоями и другими состояниями, обусловленными нарушениями основных обменных процессов в организме.
Щитовидная железа у взрослых
Нарушения в работе щитовидной железы могут развиться в любом возрасте, от рождения до глубокой старости. Причины развития болезней могут быть врожденными или приобретенными. Факторами, значительно повышающими риск развития заболевания ЩЖ, в основном являются дефицит йода, поступающего вместе с пищей, питьем и воздухом, а также стабильное повышение или понижение уровня тиреоидных гормонов. Симптомы заболеваний щитовидной железы в различном возрасте могут отличаться друг от друга, в зависимости от наличия сопутствующих хронических болезней.
Щитовидная железа у мужчин
В отличие от женщин у мужчин нарушения в выработке тиреоидных гормонов отмечаются намного реже. Кроме того, мужской организм менее восприимчив к гормональным сбоям. Но при наличии факторов, способствующих развитию болезней ЩЖ, мужчины так же попадают в группу риска нарушений со стороны эндокринной системы. Болезни щитовидной железы у представителей сильного пола часто связаны с ожирением, ведением нездорового и гиподинамичного образа. В особенности это касается вероятности развития заболевания, связанных с недостатком и избытком тироксина и трийодтиронина.
Щитовидная железа у женщин
Щитовидная железа у женщин наиболее восприимчива к любым эндо- и экзогенным факторам. Йододефицитные заболевания в женском организме могут сопровождаться нарушениями репродуктивной функции. У женщин болезни щитовидной железы встречаются примерно в 8-20 раз чаще, нежели у мужчин той же возрастной категории. Например, такое аутоиммунное заболевание ЩЖ, как тиреоидит у женщин диагностируется в 25 раз чаще. Развитию гипо- и гипертиреоза представительницы прекрасного пола также более подвержены, чем мужчины.
Щитовидная железа у беременных
В период беременности нагрузка на щитовидную железу в женском организме увеличивается многократно. Соответственно, и вероятность развития различных заболеваний также возрастает. Для нормального развития плода и поддержания здоровья будущей матери необходимо большее количество тиреоидных гормонов. Чтобы избежать развития недостатка тироксина и трийодтиронина во время беременности, женщинам необходимо употреблять больше йода. Так, потребность женского организма в йоде при вынашивании ребёнка возрастает до 250-300 мкг/сут. Такая же потребность сохраняется и в период кормления грудью.
Опасным для плода является недостаток тиреоидных гормонов, поэтому при предрасположенности к болезням щитовидной железы во время беременности важно постоянно наблюдаться у врача-эндокринолога. Особенно важным является контроль работы ЩЖ в первой половине беременности, когда в развитии плода участвуют в большей части тиреоидные гормоны матери.
Щитовидная железа у пожилых людей
С возрастом вероятность развития болезней щитовидной железы значительно увеличивается. Причем, как у женщин, так и у мужчин. Однако, как и в любом возрасте, женский организм остается более подверженным различным патологиям со стороны эндокринной системы. Риск развития болезни щитовидной железы у женщин многократно возрастает в 40-65 лет. Связано это с гормональными перестройками, происходящими в женском организме в данный период.
Также стоит отметить, что с возрастом диагностика заболеваний щитовидной железы значительно усложняется. Происходит это на фоне других нарушений со стороны различных систем организма. Поэтому при диагностике болезней ЩЖ у пациентов пожилого возраста важно дифференцировать их от так называемых заболеваний-«масок».
Щитовидная железа: особенности строения и функционирования
Первое упоминание о щитовидной железе датируется ІІ веком до н.э., и принадлежит римскому медику, хирургу и философу Галену. Примечательно, что, несмотря на столь раннее обнаружение эндокринного органа, понимать его функции в организме различные исследователи начали лишь в ХІХ веке. Так, по мнению Галена, щитовидная железа являлась частью голосового аппарата, а ученые других эпох рассматривать ЩЖ, как орган, продуцирующий специальную смазку для сосудов, расположенных в шее, верхних дыхательных путей и др. Также имело место мнение, что щитовидная железа является своеобразным сосудистым шунтом, защищающим головной мозг от избыточного поступления крови.
О гормонах щитовидной железы впервые заговорили в 1915 году, когда американским биохимиком Эдуардом Келвином Кендаллом при анализе тканей эндокринного органа был выделен тироксин. Понять структуру и синтез тироксина в 1927 году сумели ученые Харингтон и Баргер. Открытие трийодтиронина произошло чуть позже, когда в 1952 году Питт-Риверс и Гросс выделили из четырехатомного тиреоидного гормона трехатомный.
Сегодня представления о строении и функционировании щитовидной железы являются достаточно полными для успешной диагностики ее заболеваний, их лечения и профилактики. Так, один из главных эндокринных органов состоит из фолликулярных и парафолликулярных клеток. Основной функциональной задачей первых является синтез тиреоидных гормонов Т3 и Т4. Фолликулярные клетки формируют основную морфофукциональную гистологическую единицу щитовидной железы. Шарообразные по форме фолликулы заполнены коллоидом, содержащим белок тиреоглобулин. Парафолликулярные клетки, иначе именуемые С-клетками, отвечают за выработку кольцитонина.
Гормоны щитовидной железы

«Гормон» – термин, появившийся более сотни лет назад (1902 год) благодаря экспериментам, проведенным Старлингом и Бейлиссом. По мнению первооткрывателей, гормонами можно было назвать любое вещество, вырабатываемое одними органами и тканями и участвующее в работе других. На современном этапе развития науки под гормонами подразумевают высокоактивные вещества, синтезируемые эндокринными железами. Гормоны, поступая в кровоток, транспортируются к органам и тканям различных систем организма и принимают активное участие в регуляции выполняемых ими функций.
Такой эндокринный орган, как щитовидная железа, отвечает за синтез двух групп гормонов. Это тиреоидные гормоны и пептидный гормон кальцитонин:
- Тиреоидные (йодсодержащие) гормоны щитовидной железы синтезируются фолликулярными клетками эндокринного органа.
Их выработка контролируется гипоталамо-гипофизарной системой. К тиреоидным гормонам относится тироксин и триодтиронин. Основным их предназначением является регуляция многочисленных обменных процессов в организме.
- За синтез кальцитонина, иначе именуемого тиреокальцитонином, отвечают светлые клетки щитовидной железы.
Выработка данного гормона регулируется паратиреокрином, пептидным гормоном, продуцируемым главными клетками паращитовидных желез.
Стоит отметить, что тиреоидные гормоны щитовидной железы синтезируются не только самим эндокринным органом. Так, тироксин (Т4) – гормон, продуцируемый только ЩЖ, а трийодтиронин вырабатывается ей лишь в малой части. Основная часть гормона Т3 образуется посредством отделения одного атома йода от тироксина в периферических тканях и органах, например, в печени или почках. При этом часть отделенных атомов йода от тироксина вновь «идет» в обработку щитовидной железой и принимает участие в синтезе тиреоидных гормонов.
Выработка тиреодиных гормонов контролируется гипоталамо-гипофизарной системой. Гипоталамус, как высший регулятор нейроэндокринной системы, является основным звеном в данном процессе. Синтезируя гормон тиролиберин, он контролирует уровень тиреотропного гормона (ТТГ), продуцируемого передней долей гипофиза. Выработка ТТГ в свою очередь регулируется гормонами ЩЖ по принципу обратной связи. То есть, при уменьшении уровня тироксина и трийодтиронина выработка тиреотропного гормона увеличивается, при повышенной их секреции содержание ТТГ в крови снижается.
Функции тиреоидных гормонов щитовидной железы в организме многогранны и сложны. В основном от тиреоидных гормонов зависит:
- скорость насыщения тканей кислородом и выработка тепла;
- стимуляция белкового обмена в организме;
- качество всасывания углеводов в кишечнике;
- обмен жиров, заключающийся в стимуляции выработки холестерина, усилении его катаболизма и выведения из организма, а также стимуляции липолиза;
- витаминный обмен, при котором обеспечивается полноценный синтез витамина А из провитамина, а также всасывание В12 в кишечнике;
- рост костной ткани, созревание и дифференцировка костей;
- созревание и нормальное функционирование головного мозга;
- развитие половых желез, выработка гормонов репродуктивной системы мужского и женского организма;
- стимуляция моторной функции кишечника.
Другими словами, практически все обменные процессы в организме управляются гормонами щитовидной железы. Их недостаток или избыток приводит к развитию различных патологических процессов и нарушениям со стороны различных систем организма.
Гормональная норма щитовидной железы
Основными показателями для оценки работы эндокринной системы является уровень тиреоидных гормонов и количественное содержание синтезируемого гипофизом тиреотропного гормона. В норме щитовидной железой ежедневно вырабатывается 80-90 мкг/г тироксина и 9 мкг/г трийодтиронина. Стоит отметить, что ЩЖ не только продуцирует, но и хранит в себе тиреоидные гормоны, захватываемые тиреоглобулином коллоида, содержащегося в фолликулах тканей эндокринного органа. Таким образом, собственных запасов гормонов ЩЖ может хватить на 2-10 недель. Нормой принято считать содержание в крови:
- 0,4-4,0 мЕд/л тиреотропного гормона (ТТГ);
- 2,6-5,7 пмоль/л свободного трийодтиронина (Т3);
- 9,0-22,0 пмоль/л свободного тироксина (Т4).
Важно учитывать, что эндокринная система работает по циркадному ритму. Так, гипоталамус активно вырабатывает тиролиберин в утренние часы, а в ночное время уровень синтеза гормона значительно снижается. Гипофиз наоборот утром продуцирует максимальное количество ТТГ, вечером и ночью – минимальное. Щитовидная железа вырабатывает тиреоидные гормоны по «графику» гипофиза. Кроме того, уровень гормонов гипоталамуса, гипофиза и ЩЖ подвергается сезонным колебаниям. Например, в холодное время года, когда организму необходимо вырабатывать больше тепла, уровень Т3 возрастает, ровно как и выработка ТТГ, а количественное содержание Т4, наоборот остается неизменным.
Микроэлементы для щитовидной железы

Основным микроэлементом, необходимым для нормальной работы щитовидной железы, является йод. Главный источник йода – продукты питания (растительная и животная пища). В меньшей мере йод поступает в организме вместе с водой и вдыхаемым воздухом. Примечательно, что, несмотря на огромное значение данного микроэлемента для здоровья, за всю жизнь человек употребляет всего-навсего 5 г йода. Для поддержания функций щитовидной железы в организме должно неизменно находиться приблизительно 15-20 мг йода, а ежедневная норма его употребления составляет в пределах 100-150 мкг. Если человеком будет соблюдаться такая норма, щитовидной железы функции смогут выполняться бесперебойно, осуществляя все жизненно важные обменные процессы в организме человека.
На основе йода, поглощаемого фолликулами ЩЖ, и происходит выработка тиреоидных гормонов тироксина и трийодтиронина. Поступая в организм вместе с продуктами питания, данный микроэлемент всасывается в тонкой кишке, преобразуясь в неорганический йодид. Но стоит отметить, что в работе щитовидной железы участвует примерно 10% поступающего йода, остальной его объём выводится из организма вместе с мочой.
Норма суточного потребления йода для нормальной работы эндокринной системы зависит от различных факторов, например, от возраста, массы тела и др. В среднем норма щитовидной железы по количеству потребления йода составляет:
- 90 мкг для детей, возрастом от 0 до 5 лет;
- 120 мкг для детей 6-12 лет;
- 150 мкг для подростков и взрослых.
В период вынашивания малыша и его грудного вскармливания ежедневная норма потребления йода увеличивается минимум до 250 мкг.
Заболевания щитовидной железы
С древних времен человечество изучает особенности строения и функционирования эндокринной системы. Заболевания щитовидной железы и по сей день становятся предметами для бурных научных дискуссий. Нарушения в работе бабочкообразного органа встречаются едва ли не у каждого второго жителя планеты. Причем причиной тому является не только йододефицит. Заболевания щитовидной железы также могут быть вызваны:
- продолжительным воздействием на организм радиационного излучения, различных токсических веществ и прочих негативных внешних факторов;
- генетической предрасположенностью к нарушениям в развитии и работе ЩЖ;
- аутоиммунными процессами в органе, при которых организм человека вырабатывает антитела к клеткам собственной щитовидной железы;
- нарушениями в работе гипофиза или гипоталамуса;
- агрессивным медикаментозным воздействием на ЩЖ или травмами, полученными при хирургическом вмешательстве, проводимом на данном органе.
Кроме того, нарушения в работе эндокринного органа могут быть вызваны не только дефицитом, но в некоторых случаях и избытком йода, поступающего в организм.
Единой классификации заболеваний щитовидной железы не существует. Но нередко их разделяют по синдромальному типу, выделяя:
- заболевания, сопровождающиеся гипотиреозом (недостатком тиреоидных гормонов);
- болезни, при которых наблюдается избыток тироксина и трийодтиронина (гипертиреоз или тиреотоксикоз);
- патологические процессы в щитовидной железе с эутиреозом (нормальным уровнем тиреоидных гормонов в организме).
При заболеваниях щитовидной железы, симптомы которых могут проявляться по-разному, огромную роль играет своевременная их диагностика и начало лечения.
Гипотиреоз/гипертиреоз и щитовидная железа: симптомы заболевания
Гипотиреозом называют синдром стойкого недостатка тиреоидных гормонов. В зависимости от причин развития болезни, выделяют:
- Первичный гипотиреоз, который в свою очередь делится на врожденный и приобретенный.
Причинами развития данного заболевания могут стать аномалии развитии ЩЖ, заболевания, связанные с дефицитом йода, аутоиммунные процессы в эндокринном органе, радиационное облучение и лечение с использованием радиоактивного йода, травмы, полученные вследствие хирургического вмешательства, избыток йода.
- Вторичный гипотиреоз развивается на фоне нарушений в работе гипофиза.
В таком случае передняя доля мозгового придатка не может вырабатывать необходимое количество тиреотропного гормона, предназначенного для стимуляции синтеза тироксина и трийодтиронина щитовидной железой.
- Третичный гипотиреоз связан с нарушениями в главном контролирующем органе нейроэндокринной системы – гипоталамусе. При недостатке выработки тиролиберина нарушается выработка ТТГ, что в свою очередь приводит к снижению уровня тиреоидных гормонов.
Кроме того, выделяют периферический гипотиреоз, также именуемый тканевым или транспортным. Причиной его развития становится снижение чувствительности тканей различных систем органов к действию тиреоидных гормонов.
Довольно остро реагирует на недостаток тиреоидных гормонов щитовидная железа, симптомы гипотиреоза при этом могут быть разными. Нарушения могут проявляться со стороны различных систем организма. Это и усложняет диагностику заболевания. Например, центральная нервная система реагирует на снижение тироксина и трийодтиронина перепадами настроения, повышенной утомляемостью, сонливостью, нарушениями памяти и др. Такие признаки сложно соотнести с нарушения в работе щитовидной железы. Однако, уже на первой консультации врач-эндокринолог, оценив внешние признаки болезни и собрав детальный анамнез, назначит проведение необходимых обследований.
Гипертиреоз – патологическое состояние, при котором щитовидная железа вырабатывает избыточное количество тиреоидных гормонов. Стабильное поступление в кровь избытка тироксина и трийодтиронина постепенно приводит к токсическому поражению организма, проявляющемуся:
- стремительной потерей веса при сохранении нормального аппетита;
- повышенной теплоотдачей, выражающейся в чрезмерной потливости и постоянном чувстве жара;
- учащенным сердцебиением, дрожью в руках и теле;
- мышечной слабостью и общим упадком сил;
- повышенной раздражительностью и в целом резкими сменами настроения;
- бессонницей и необоснованным чувством страха.
Гипертиреоз, иначе именуемый тиреотоксикозом, требует неотложной диагностики и начала правильно подобранного лечения.
Тиреоидиты и щитовидная железа: симптомы и виды болезни
Под тиреоидитами подразумевают группу заболеваний щитовидной железы, сопровождающихся воспалительным процессом в тканях эндокринного органа. Существуют различные виды тиреоидитов, возникающих по тем или иным причинам:
- Аутоиммунный тиреоидит, являющийся наиболее распространенной патологией ЩЖ.
При таком заболевании иммунитет человека начинает вырабатывать антитела к клеткам собственной щитовидной железы. Существует несколько форм аутоиммунного тиреоидита: хроническая, гипертрофическая и атрофическая. При хронической форме болезни наблюдается диффузное увеличение органа с сохранением выполняемых ним функций. При гипертрофическом аутоиммунном тиреоидите ЩЖ отличается повышенной плотностью структуры и незначительными нарушения в выработке тироксина и трийодтиронина. Атрофическая форма болезни сопровождается снижением выработки тиреоидных гормонов при сохранении нормальных объёмов щитовидной железы.
- Ювенильный тиреоидит – заболевание, развивающееся в подростковом возрасте.
Происходит это в период полового созревания, что объясняется гормональной перестройкой в организме. Особой нагрузке в это время подвергается щитовидная железа, симптомы заболевания при ювенильном тиреоидите схожи с признаками гипотиреоза.
- Подострый тиреоидит развивается на фоне поражения ЩЖ вирусной инфекцией.
Довольно часто такое заболевание щитовидной железы диагностируется у женщин, возрастом 20-50 лет. Его развитие может быть последствием перенесенной болезни, например, ОРВИ. Подострый тиреоидит проявляется общей слабостью, недомоганием, мышечными болями, незначительным повышением температуры, повышенной утомляемостью, а также нарушениями в работе пищеварительного тракта. При этом ЩЖ незначительно увеличивается в размерах и проявляет болезненность при глотании. При отсутствии своевременного лечения у пациентов может развиться гипотиреоз.
- Медикаментозный тиреоидит развивается на фоне приема некоторых лекарственных препаратов, предназначенных для лечения заболеваний других органов.
К примеру, вызвать воспалительное поражение щитовидной железы может прием йодсодержащего антиаритмического препарата амиодарона. Для лечения медикаментозного тиреоидита необходимо отметить прием медикаментов, спровоцировавших его развитие, и начать принимать препараты противовоспалительного действия.
- Более редкими видами данного заболевания являются безболевой, иначе называемый немым, острый гнойный, послеродовой и фиброзный тиреоидит.
Диффузный токсический зоб

Наиболее распространенной патологией, поражающей щитовидную железу, по праву можно назвать диффузный токсический зоб. Нередко встречаются и другие названия данного заболевания: базедова болезнь, болезнь Перри или Грейвса. Существует множество причин ее развития. Основными из них являются генетическая предрасположенность и аутоиммунные процессы в организме. Классификация болезни по степени тяжести, по данным Всемирной организации здравоохранения, выглядит следующим образом:
- 0 степень, характеризуется видимым отсутствием зоба и невозможностью определить его при пальпации;
- І степень, при которой зоб прощупывается при пальпации, в процессе глотания новообразование смещается, но внешне его незаметно;
- ІІ степень, характеризующаяся внешними проявлениями зоба, вне зависимости от положения головы пациента при осмотре.
Стоит отметить, что внешнее проявление зоба не всегда является основанием для определения заболевания второй степени тяжести. Так, у мужчин при незначительном увеличении щитовидной железы, симптомы зоба с внешними его проявлениями могут быть ярко выраженными. В таком случае увеличение зоба происходит за счет боковых долей органа, плотно прилегающих к трахее. Кроме того, к симптомам диффузного токсического зоба относят эндокринную офтальмопатию (пучеглазие) и тахикардию. Общими признаками болезни выступают повышенная раздражительность и нервозность, бессонница и общая слабость, чрезмерная потливость и постоянное ощущение жара, снижение веса при повышенном аппетите, расстройства стула.
Стоит отметить, что у детей клиническая картина течения болезни немного отличается от ее признаков, проявляющихся у взрослых. При поражении такого органа как щитовидная железа, симптомы у детей проявляются снижением концентрации внимания, общим недомоганием и быстрой утомляемостью. Родителей должны насторожить резкие перепады настроения у ребёнка, необоснованное снижение успеваемости в школе, ухудшение памяти и др.
Диффузный нетоксический зоб (ДНЗ)
Наиболее распространенной причиной развития ДНЗ является йододефицит. Данная патология характеризуется постепенным диффузным увеличением в размерах эндокринного органа, не нарушающим его функциональность. Щитовидная железа при ДНЗ увеличивается из-за того, что при дефиците йода организм пытается повысить поглотительную функцию эндокринного органа при помощи увеличения объёма его тканей. Но стоит отметить, что механизмы диффузного разрастания ЩЖ довольно сложны и до сих пор являются объектом изучения.
В зависимости от того, насколько увеличена в размерах щитовидная железа, симптомы заболевания могут проявляться по-разному. Поскольку разрастание тканей органа происходит без нарушения его функциональности, патологические процессы в организме при ДНЗ не наблюдаются. Однако, в дальнейшем при значительном увеличении ЩЖ у пациентов с данным диагнозом при отсутствии своевременно начатого лечения может развиться стойкий недостаток тиреоидных гормонов – гипотиреоз.
Новообразования в тканях щитовидной железы

Существуют различные виды новообразований в тканях щитовидной железы. Сам по себе зоб также является новообразованием. Но, если диффузный зоб предполагает увеличение в размерах всего органа, то узловой зоб – это разрастание лишь определенной части ЩЖ, где локализуется уплотнение. Также к доброкачественным образованиям эндокринного органа относится аденома и киста. Рак щитовидной железы может диагностироваться при обнаружении разных видов злокачественных опухолей различной этиологии.
Аденома щитовидной железы
Доброкачественная опухоль округлой или овальной формы, характеризующаяся наличием ярко выраженной фиброзной капсулы, называется аденомой щитовидной железы. Женский организм более подвержен появлению таких новообразований. При отсутствии лечения аденома постепенно увеличивается в размерах и может сдавливать близлежащие органы. Кроме того, доброкачественное образование способно к малигнизации (озлокачествлению).
Существуют различные виды аденом, классифицируемые по морфологическому признаку. Наиболее распространенными являются:
- Фолликулярная аденома – доброкачественное новообразование, сформированное из крупных фолликулов. Если фолликулы аденомы заполнены коллоидом, она называется макрофолликулярной, если нет – микрофолликулярной.
- Папиллярная аденома состоит из кист, заполненных жидкостью коричневого цвета и сосочковыми разрастаниями.
- Оксифильная аденома – образование, состоящее из крупных клеток, внутри которых содержится ядро и эозинофильная цитоплазма. Такое новообразование еще называют аденомой из клеток Гюртле.
При наличии аденомы в щитовидной железе симптомы заболевания могут длительно не проявлять себя. Обнаружить новообразование можно лишь при ультразвуковом исследовании эндокринного органа.
Рак щитовидной железы
При ранней диагностике злокачественных образований в тканях эндокринного органа прогноз их лечения является благоприятным. Встречается рак щитовидной железы нечасто, но ввиду негативного воздействия различных внешних факторов число пациентов с таким диагнозом в последние годы растет. Так, одной из основных причин развития злокачественных образований в тканях ЩЖ является недостаток йода в организме и влияние ионизирующей радиации.
При диагнозе «рак щитовидной железы» у пациента при ультразвуковом исследовании органа может визуализироваться небольшой узел, не доставляющий болезненных ощущений при пальпации или глотании. Увеличиваясь в размерах, новообразование становится более плотным, и у пациента появляется ощущение сдавливания в области основания шеи. Оставшись без лечения, злокачественное новообразование может прогрессировать, что нередко сопровождается появлением метастаз в легких, костях, головном мозге или надпочечниках. Среди многочисленных разновидностей злокачественных образований стоит отметить:
- Папиллярные карциномы.
Такие опухоли представляют собой безболезненные узлы, локализующиеся в ЩЖ или шейных лимфоузлах. Больше всего их появлению подвержены женщины после 30 лет. При своевременно начатом лечении прогноз для пациентов в большинстве случаев является положительным.
- Фолликулярные карциномы.
Как и предыдущий вид рака щитовидной железы, данный вид опухоли является безболезненным узлом. Метастазы при фолликулярной карциноме могут распространяться в легкие и кости. При этом функциональных изменений ЩЖ не наблюдается. Болезнь может развиться в любом возрасте, но основную группу риска составляют женщины, старше 40 лет.
- Медуллярные карциномы – образования, состоящие из парафолликулярных клеток, отвечающих за синтез тиреокальцитонина.
Встречаются такие опухоли довольно редко. В группе риска находятся в основном люди старше 30 лет. Огромную роль в их появлении играет генетическая предрасположенность.
- Дифференцированные карциномы.
Такие злокачественные новообразования могут развиваться с фолликулярных или папиллярных карцином. Метастазы опухолей данного вида поражают кости, легкие, органы центральной нервной системы. Дифференцированные карциномы сложно поддаются лечению, особенно в запущенных стадиях.
- Анапластические карциномы – злокачественные образования такого органа, как щитовидная железа, лечение которых является наиболее сложным.
Чаще всего такое заболевание диагностируется у людей возрастом 65-70 и более лет, проживающих в регионах с йододефицитом.
Заболевания околощитовидных желез
Функциональной частью эндокринной системы помимо самой ЩЖ являются паращитовидные железы, расположенные по поверхности органа. Главное их предназначение – выработка кальцитонина, необходимого для нормального формирования и развития костных тканей, мышечных сокращений, передачи нервных импульсов и поддержания работы сердца. Определенные нарушения в работе паращитовидных желез могут приводить к снижению или увеличению ее функций. Соответственно, основными заболеваниями данного органа являются гиперпаратиреоз и гипопаратиреоз.
Гипопаратиреоз характеризуется недостатком кальцитонина, что приводит к снижению содержания кальция в крови. Причинами развития гипопаратиреоза могут выступать травмы паращитовидных желез или полное их удаление, воспалительные процессы, кровоизлияния, образующиеся при травмах шеи, недостаток витамина D, плохое всасывание кальция в кишечнике и др.
Гиперпаратиреоз – избыток гормонов, вырабатываемых паращитовидными железами. Такое заболевание приводит к увеличению уровня содержания кальция в крови и уменьшению его количества в костной ткани. Таким образом, при гиперпаратиреозе высока вероятность получения различных переломов. Нередко повышение выработки кальцитонина развивается на фоне патологического разрастания, аденомы или рака паращитовидных желез. Также факторами, провоцирующими развитие болезни, могут стать недостаток витамина D и кальция, хроническая почечная недостаточность.
Как определяют болезни щитовидной железы?
Основная «загвоздка» лечения заболеваний щитовидной железы заключается в сложности их диагностики. Поскольку ЩЖ оказывает непосредственное влияние практически на все обменные процессы в организме, симптомы нарушений в ее работе могут проявлять себя со стороны различных систем органов. Так, одним из первых «тревожных звоночков» является беспричинная смена настроения, излишняя раздражительность или депрессии, повышенная утомляемость, сниженная концентрация внимания и др. Однако, такие состояния мало кто связывает с нарушениями в работе щитовидной железы. Именно поэтому от качества диагностики заболеваний ЩЖ зависит эффективность их лечения и профилактика осложнений.
Физикальные методы обследования
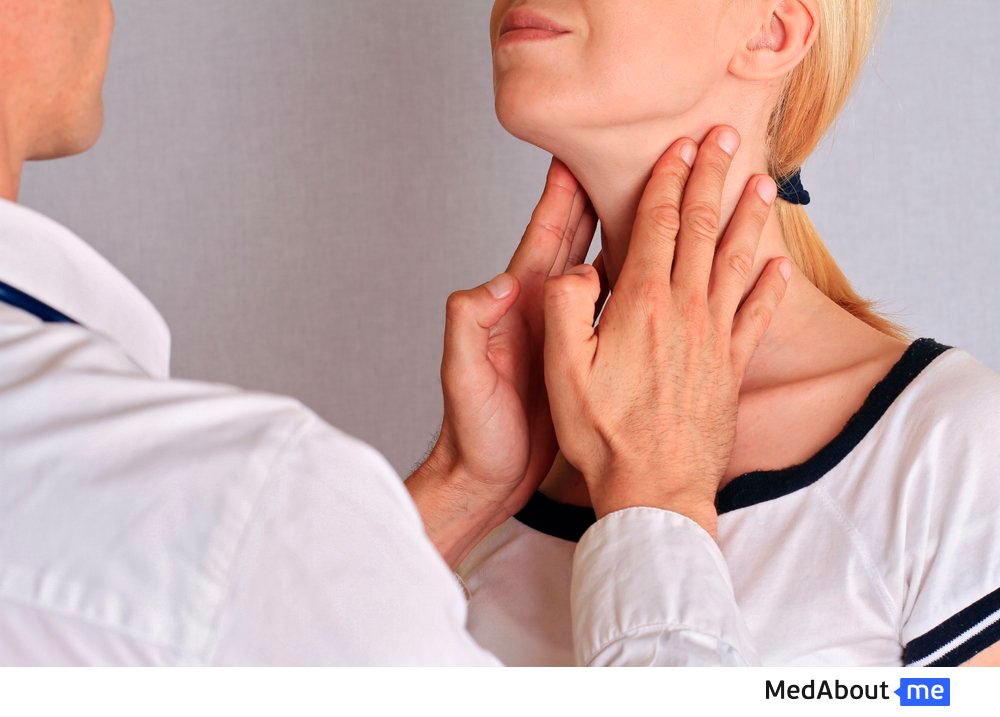
Основным физикальным методом обследования щитовидной железы является пальпация. Остальные методы обследования выполняются лишь при наличии определенных показаний. Стоит отметить, что пальпация не является 100% достоверным диагностическим методом. Погрешность получаемого результата при ее использовании достигает примерно 40% случаев. Точность пальпаторной диагностики зависит от опыта врача, возраста пациента, особенностей строения шеи, толщины подкожно-жирового слоя и мышечных тканей, а также от расположения самой щитовидной железы. Существуют различные методы пальпаторного исследования ЩЖ. Наиболее распространенными считаются два метода:
- Пациент встает ровно, расправляя руки вдоль туловища и поворачиваясь к врачу спиной.
Врач в свою очередь врач располагает ладони по бокам шеи и направляет пальцы ближе к щитовидному хрящу. Вначале специалист пальпаторно исследует перешеек, совершая скользящие движения сверху вниз большим пальцем руки по средней линии шеи. Для оценки подвижности перешейка врач просит пациента сглотнуть. В это время специалист старается обнаружить доли ЩЖ, выполняя пальпацию с помощью двух-трех пальцев на каждой руке. Если обнаружить доли эндокринного органа удалось, врач может оценить их консистенцию, наличие узловых образований, размер щитовидной железы и подвижность при глотании.
- Пациент становится лицом к врачу.
Обследование проводится с помощью больших пальцев рук. Для этого врач размещает пальцы на передней части шеи в области локализации долей ЩЖ или ее перешейка. Ладонями он обхватывает шею по бокам, а остальные пальцы размещает сзади на шее. Все остальные действия для исследования ЩЖ выполняются врачом по принципу, описанному выше.
Анализы щитовидной железы
Лабораторная диагностика – необходимая мера для получения более подробной картины состояния ЩЖ. Специальные анализы щитовидной железы предназначены для:
- измерения уровня ТТГ, позволяющего определить количественное содержание тиреоидных гормонов в крови;
- исследования белков, связывающих тироксин и трийодтиронин;
- определения концентрации в крови свободного и общего Т3 и Т4;
- измерения уровня тиреоглобулина в сыворотке крови;
- измерение уровня липидов в сыворотке крови;
- определение количественного содержания в крови антител к клеткам ЩЖ.
Для более точной диагностики некоторых заболеваний пациенту могут назначаться дополнительные анализы щитовидной железы. Например, для диагностики диффузного токсического зоба или гипотиреоза может назначаться проба на поглощение ЩЖ радиоактивного изотопа йода. Для этого пациенту вводят внутривенно или предлагают принять перорально небольшую дозу вещества, после чего через 2, 4, 24 часа измеряют уровень радиоактивности в организме. Для диагностики диффузного зоба или тиреотоксической аденомы может использоваться специальная проба с искусственным угнетением гормона Т3. Для этого на протяжении 7 дней пациент два раза в сутки принимает препарат, содержащий трийодтиронин. Перед началом приема препарата и по истечении недели проводится анализ щитовидной железы на ее способность поглощать йод. При наличии указанных выше заболеваний изменений в организме не происходит. Для определения первичного или вторичного гипотиреоза может проводиться проба с искусственной стимуляцией выработки ТТГ. Для этого пациенту внутримышечно вводится тиреотропный гормон, после чего на протяжении суток отслеживается поглощение йода ЩЖ.
Инструментальные методы обследования

Инструментальные методы диагностики заболеваний щитовидной железы помогают получить более емкую и достоверную клиническую картину течения болезни, оценить состояние и функции эндокринного органа. К инструментальным методам относят УЗИ щитовидной железы, компьютерную и магнитно-резонансную томографию, тонкоигольную аспирационную биопсию, сцинтиграфию и др. Каждое из перечисленных исследований применяется для диагностики того или иного заболевания одного из основных органов эндокринной системы.
УЗИ щитовидной железы
Среди первых назначений врача чаще всего встречается ультразвуковое исследование. С его помощью можно определить расположение щитовидной железы, ее размеры и структуру тканей, а также обнаружить узловые образования, получить точные данные по их размерам и структуре. Ультразвуковое исследование может использоваться в качестве единственного диагностического метода или дополнять процедуру пункционной биопсии, повышая ее информативность. Но все же основным предназначением УЗИ щитовидной железы является определения ее объёма. Так, в норме объём ЩЖ должен составлять:
- у детей возрастом от 6 до 10 лет – менее 8 мл;
- у детей от 11 до 14 лет – менее 10 мл;
- у подростков (15-18 лет) – не более 15 мл;
- у женщин – 9-18 мл;
- у мужчин – 9-25 мл.
Сцинтиграфия
Сцинтиграфия – инструментальное исследование щитовидной железы, предназначенное для получения морфофункциональных ее характеристик. Сцинтиграфия назначается с целью проведения:
- дифференциальной диагностики истинной гиперфункции эндокринного органа и деструктивного тиреотоксикоза;
- диагностики декомпенсированной и компенсированной функциональной автономии щитовидной железы.
Для проведения процедуры пациенту внутривенно вводят радиоизотопы йода или технеция, после чего в специальной гамма-камере оценивают уровень радиоактивного излучения. Используемые в диагностике радиоизотопы не принимают участия в синтезе тиреоидных гормонов и выводятся из организма через желудочно-кишечный тракт или мочевыводящую систему.
Компьютерная и магнитно-резонансная томография
Компьютерная и магнитно-резонансная томография (КТ и МРТ) являются дополнительными диагностическими мерами в определении заболеваний щитовидной железы. Их назначение является актуальным лишь в некоторых случаях. Например, МРТ используют при необходимости определить состояние крупного загрудинного зоба или оценить эффективность лечения эндокринной офтальмопатии (пучеглазия).
Тонкоигольная аспирационная биопсия
Данная диагностическая методика актуальна при наличии узлов в тканях щитовидной железы, обнаруживаемых при пальпации, или тех образований, размер которых по данным инструментального исследования превышает 1 см в диаметре. Если по результатам УЗИ в щитовидной железе имеются узлы с меньшим диаметром, биопсия проводится лишь при наличии эхогенных признаков, указывающих на вероятность того, что новообразование может быть злокачественным.
В основном тонкоигольная аспирационная биопсия назначается пациентам при необходимости проведения дифференциальной диагностики болезней, течение которых сопровождается наличием узлового зоба.
Щитовидная железа: лечение болезней

Точная постановка диагноза – лишь первый шаг на пути эффективной борьбы с болезнями. Ориентируясь на результаты анализов щитовидной железы и данные инструментальных исследований, врач-эндокринолог может разработать план наиболее адекватного лечения. Лечение щитовидной железы может включать в себя медикаментозную терапию в отдельности или в комплексе с хирургическим вмешательством.
Медикаментозное лечение
Медикаментозное лечение щитовидной железы назначается, как правило, для ликвидации гормональных нарушений. Так, для лечения гипотиреоза пациентам назначается прием гормоносодержащих препаратов. Регулярный прием таких препаратов позволяет возместить недостаток тиреоидных гормонов, поддерживающих практически все обменные процессы в организме. Для лечения гиперфункции ЩЖ используются препараты, подавляющие активность клеток органа, вырабатывающих тиреоидные гормоны. Такие препараты называются тиреостатиками.
При йододефицитных заболеваниях пациентам молодого возраста, как правило, назначают препараты, содержащие йод в физиологических дозах. На фоне их приема необходимо проведение различных анализов и УЗИ щитовидной железы, позволяющих оценить объём эндокринного органа в динамике. Если в течение 6 месяцев объём ЩЖ не нормализуется, пациенту могут назначать супрессивную терапию с использованием препаратов левотироксина, иногда в комплексе с йодидом калия.
Хирургическое лечение
Хирургическое вмешательство, как правило, необходимо при лечении узлового зоба, гипертиреоза и рака ЩЖ. При хирургическом вмешательстве в зависимости от степени тяжести и типа заболевания возможно частичное или полное удаление щитовидной железы. Редко хирургическое вмешательство используется для лечения гипертиреоза. Такое решение возможно при увеличенном узловом зобе, затрудняющем дыхание и глотание, при беременности или невозможности применения лечения антитиреоидными препаратами.
Сегодня практикуются различные виды хирургического вмешательства на щитовидной железе:
- Полная тиреоидэктомия предполагает полное удаление щитовидной железы и близлежащих лимфатических узлов.
- Лобэктомия ЩЖ – операция, при которой удалению подлежит одна из долей органа.
- Истмэктомия – удаление перешейка, объединяющего обе доли эндокринного органа.
- Субтотальная тиреоидэтомия – удаление одной доли щитовидной железы, части второй и перешейка, объединяющего их.
- Эндоскопическая тиреоидэктомия – оперативное вмешательство, направленное на иссечение небольших кист или узлов в тканях органа.
Различные операции по частичному или полному удалению щитовидной железы являются относительно безопасными. Но существуют и осложнения, развитие которых возможны после хирургического вмешательства. Так, при повреждениях нервов, управляющих голосовыми связками, у пациентов в постоперационный период может развиться дифония или изменение голоса. А при повреждении паращитовидных желез вероятно развитие их дисфункции – гипопаратиреоза.
Профилактика болезней щитовидной железы
Основной профилактикой заболеваний ЩЖ является своевременное обращение к врачу при появлении любых даже самых незначительных на первый взгляд признаков нарушений в работе эндокринной системы. Щитовидная железа у женщин, мужчин и в особенности детей требует пристального внимания при наличии генетической предрасположенности к различным заболеваниям или проживании в регионах с выраженным дефицитом йода.
Для борьбы с дефицитом йода применяется массовая, групповая и индивидуальная йодная профилактика. Массовая профилактика подразумевает добавление солей йода в продукты массового потребления, например, в соль, хлеб, воду и др. Групповая йодная профилактика – прием препаратов с дозированным содержанием солей йода. Такая профилактика показана людям, находящимся в группе риска для развития йододефицитных заболеваний. Сюда относятся дети и подростки, беременные и кормящие женщины, люди, работающие на вредных производствах и т.д. Индивидуальная профилактика назначается каждому конкретному пациенту.











