Сложно представить консультацию врача аллерголога-иммунолога без проведения кожных аллергопроб. Этот уникальный диагностический метод позволяет специалисту узнать, к каким аллергенам чувствителен организм маленького пациента всего лишь за 20 минут. Быстрота, точность и простота выполнения — несомненные достоинства кожного аллерготестирования. Однако существует некоторые, казалось бы, незначительные детали, которые нужно учесть родителям, готовясь к аллергологическому обследованию. MedAboutMe расскажет о них.
Кому показаны кожные аллергопробы?
Кожное аллерготестирование считается «золотым стандартом» в диагностике атопических заболеваний. Это означает, что его проводят взрослым и детям с подозрением на развитие аллергических болезней. Причем определенных болезней, в основе которых лежат IgE (иммуноглобулин Е) реакции: бронхиальная астма, поллиноз, аллергический ринит и конъюнктивит, атопический дерматит.
Кожные аллергопробы позволяют не только подтвердить или опровергнуть диагноз аллергического заболевания, но и четко определить причинно-значимые аллергены. Эти знания дают возможность избегать обострений путем уменьшения контакта с виновником аллергии. Например, если причиной аллергического насморка у малыша является шерсть кошки, лучше не ходить в гости к родственникам и друзьям, где этот питомец обитает.
Что более важно, по результатам кожного аллерготестирования проводится аллерген-специфическая иммунотерапия (АСИТ) — единственный метод лечения, который способен затормозить прогрессирование аллергического заболевания и уменьшить тяжесть его течения.
Как проводят кожное аллерготестирование?
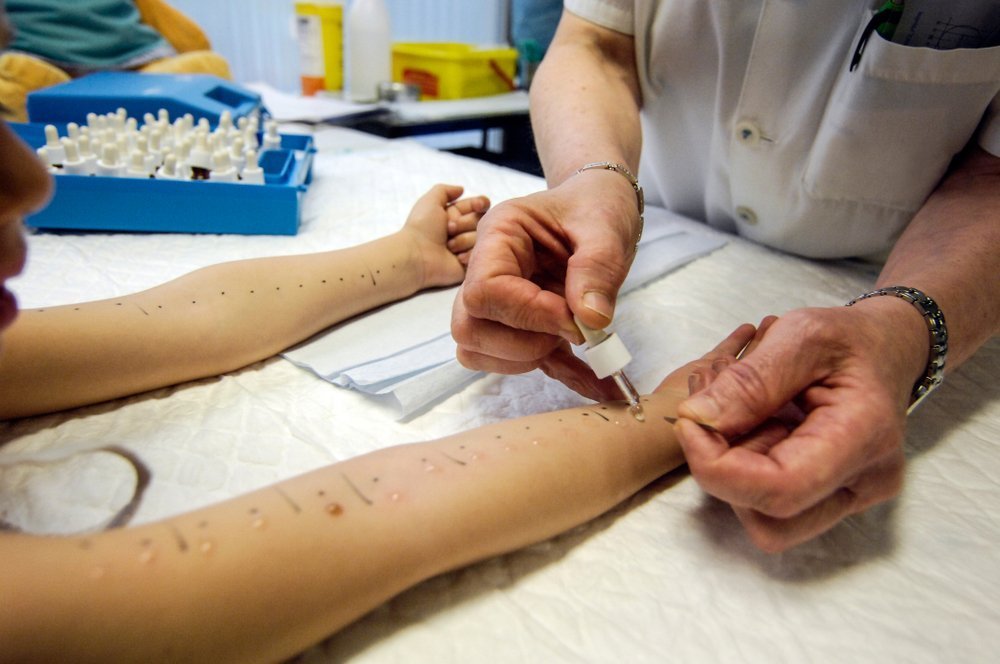
«Врач будет делать надрезы на руках» зачастую именно такое пугающее описание кожных проб можно услышать. На самом деле, эти «надрезы» — не что иное, как практически безболезненные маленькие поверхностные царапинки. Врач максимально аккуратно делает их тонким скарификатором на внутренней поверхности предплечья так, чтобы не задеть сосуды. Такие кожные пробы называют скарификационными.
Все чаще врачи прибегают к прик-тестам. В этом случае скарификатором делают не царапинку, а легкий укол, что считается менее травматичным.
Порядок, в котором проводят кожные пробы, следующий:
- обрабатывают внутреннюю поверхность предплечья спиртом;
- шариковой ручкой на кожу наносят отметки для тестируемых аллергенов на определенном расстоянии друг от друга;
- капают маленькую каплю аллергена рядом с каждой отметкой;
- одноразовым стерильным скарификатором делают небольшой укол или царапину внутри капли — для каждой капли отдельный скарификатор;
- просят маленького пациента посидеть спокойно, держа предплечья внутренней поверхностью вверх, в течение 15-20 минут и затем оценивают результат.
Для постановки кожных проб подходит как кожа предплечья, так и кожа спины.
Кожное аллергологическое тестирование проводит исключительно специалист: врач аллерголог-иммунолог или медицинская сестра аллергокабинета. Несмотря на видимую простоту, необходимы определенные знания, чтобы безопасно провести исследование.
Почему кожные пробы не делают летом?

Весна и лето — время активного пыления разнообразных растений и, соответственно, дебюта и обострения аллергических заболеваний: поллиноз и бронхиальная астма. В это время родители обращаются на консультацию к врачу аллергологу-иммунологу, чтобы облегчить состояние ребёнка, «снять» ненавистные симптомы и определить причину недуга. Если мама или папа предварительно прочитали о таком чудесном методе диагностики как кожные аллергопробы и попросят специалиста провести их незамедлительно, к сожалению, они получат категорический отказ. В период с февраля-марта по сентябрь-октябрь кожное аллергологическое тестирование не проводится.
Кожные аллергопробы являются, по сути, провокационным методом диагностики. Капая аллерген и царапая кожу скарификатором, врач оценивает аллергическую реакцию организма на него. В сезон пыления, когда малыш уже страдает от насморка, зуда глаз или затруднения дыхания, контакт с аллергеном в виде царапинок может спровоцировать непредсказуемый бурный ответ и только ухудшить ситуацию. Именно поэтому кожное тестирование проводят исключительно вне обострения аллергического заболевания и вне сезона пыления. Обычно доктор просит прийти уже осенью, где-то в октябре или ноябре, чтобы спокойно провести аллергологическое обследование.
Кожные пробы детям: особенности возраста
Как правило, кожное аллергологическое тестирование детям проводят с 2 лет. Это связано с особенностями кожи малышей — она гипореактивна. Иными словами, даже при наличии чувствительности к аллергену, реакция на него будет невыраженной.
Реактивность кожи детей от двух лет до подросткового возраста примерно одинакова, что позволяет проводить аллергопробы и считать их результаты достоверными.
Антигистаминные препараты и другие лекарства от аллергии
Известно, что антигистаминные препараты (лоратадин, цетиризин, фексофенадин, клемастин и другие) широко применяют для устранения симптомов аллергии у детей. Они достаточно безопасны и эффективно работают. Однако наряду с влиянием на слизистую носа и конъюнктиву глаз они действуют и на кожу, а потому способны повлиять на результат кожного аллерготестирования — он будет ложноотрицательным.
Врач аллерголог-иммунолог обязательно предупредит родителей о необходимости отмены антигистаминных препаратов примерно за 3-7 дней до обследования в зависимости от лекарства.
Что касается глюкокортикостероидов, то их топические формы в виде спреев в нос и ингаляторов никак не влияют на результат тестирования, отменять их не нужно. Исключение — крема и мази, их нельзя наносить на предполагаемое место постановки проб в течение 2-3 дней до консультации.
Бывают случаи, когда антагонист лейкотриеновых рецепторов — монтелукаст (Сингуляр) родители ошибочно наделяют свойствами антигистаминного препарата и прекращают давать накануне обследования. На самом деле, он никак не влияет на результат, и прерывать прием не нужно.
Вакцинация и кожное аллерготестирование

Вопрос «совместима ли вакцинация с проведением кожных аллергопроб» всегда возникает при подготовке ребёнка к аллергологическому обследованию. Ответ на него включает в себя определенные рекомендованные сроки.
Кожные пробы и лечение (АСИТ) отечественными аллергенами следует проводить:
- через 1 неделю после пробы Манту;
- через 2 недели после вакцинации инактивированными вакцинами;
- через 4 недели после вакцинации живыми вакцинами.
Эти сведения стоит учесть, потому что именно осенью происходит массовая вакцинация против гриппа и осенью же врачи аллергологи-иммунологи приглашают на проведение кожного аллерготестирования.
Когда кожные аллергопробы противопоказаны?
Как и любой диагностический метод обследования, аллергопробы имеют определенные противопоказания. Несомненно, врач аллерголог-иммунолог оценит их наличие или отсутствие у ребёнка во время консультации, но и родителям не помешает знать о них:
- весенне-летний период, особенно в сочетании с обострением или дебютом аллергического заболевания — неизменное табу для проведения кожных проб. В качестве альтернативы в этом случае врач может предложить определить количество IgE к подозреваемым аллергенам в крови;
- обострение аллергического заболевания, равно как другие острые заболевания (например, ОРВИ) или ухудшение течения хронической болезни, отодвинет время проведения обследования до наступления выздоровления или ремиссии;
- кожное аллергологическое тестирование нежелательно проходить одновременно с вакцинацией;
- прием антигистаминных препаратов может стать причиной ложноотрицательного результата кожных аллергопроб, поэтому невозможность отмены этих лекарств является противопоказанием;
- тяжелая аллергическая реакция ранее во время кожного тестирования «ставит крест» на этом методе диагностики;
- высыпания на внутренней поверхности предплечий — месте постановки проб делают невозможным проведение обследования.
Кожные аллергопробы — «инструмент», который врач аллерголог-иммунолог использует в своей работе практически постоянно. Его информативность крайне высока. Если специалист назначил ребёнку данное исследование, то бояться не нужно. Кожное тестирование безболезненно и безопасно при правильной подготовке.