Гиперпаратиреоз (аденома паращитовидной железы)
Голубев Михаил Аркадьевич
Ширинский Владислав Геннадьевич
Описание
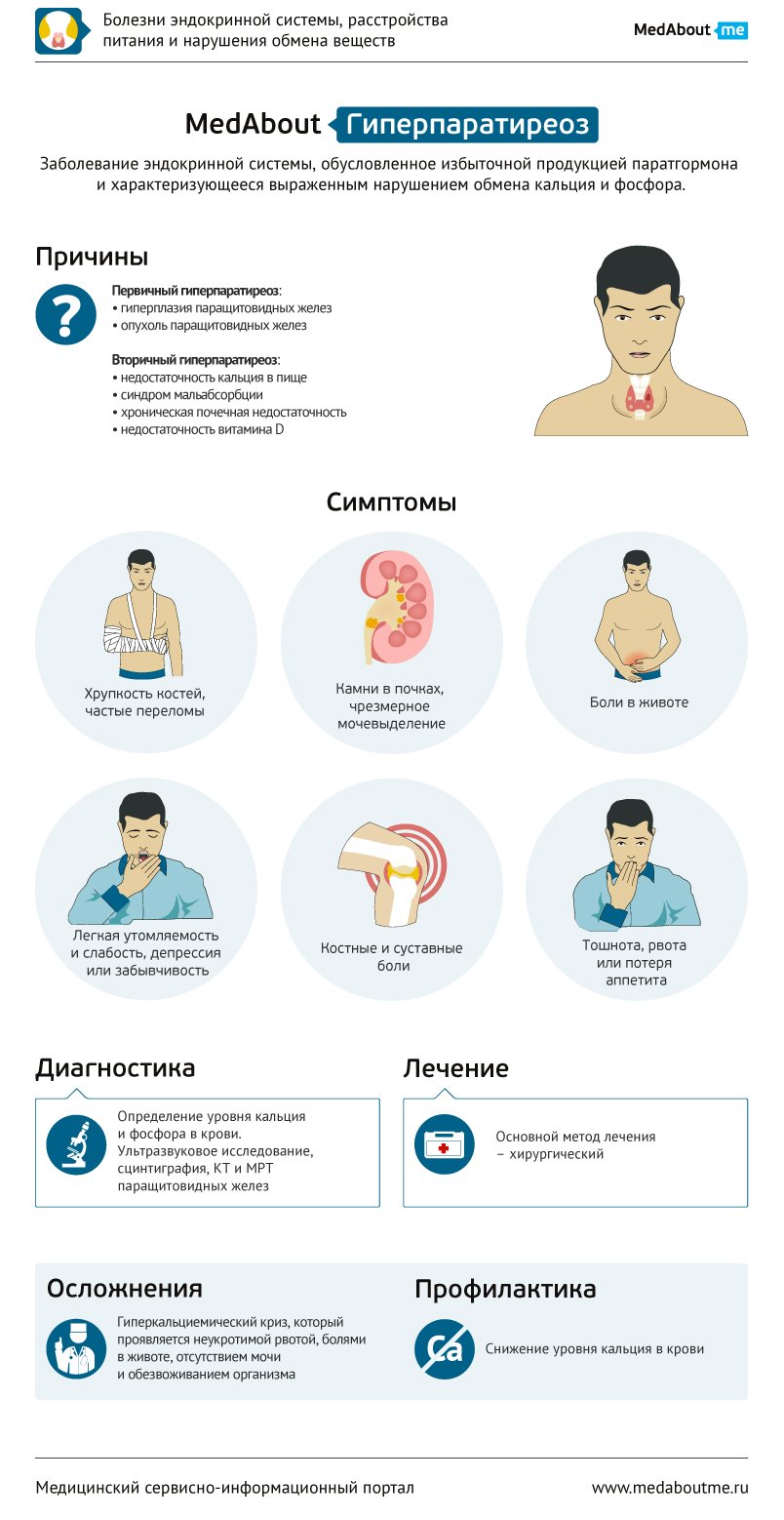
Гиперпаратиреоз – это эндокринное заболевание, характеризующееся избыточной секрецией паратиреоидного гормона (ПТГ, паратгормона). Паратгормон отвечает в организме за обмен кальция, поэтому при его избытке уровень кальция в крови повышается за счет его вымывания из костной ткани. Самая частая причина избытка ПТГ – наличие аденомы паращитовидной железы – доброкачественной опухоли, которая выделяет избыток гормона. паращитовидной железы – паратгормона (ПТГ) – и вызывает гиперпаратиреоз
Симптомы
Основные нарушения отмечаются со стороны опорно-двигательного аппарата: боли в костях (остеопороз) и суставах (артралгии, связанные с отложением кальция в суставах), снижение роста, деформация скелета, нарушение походки. У данных больных часто происходят переломы костей и тел позвонков. Отмечаются также нарушения работы почек (в них происходит усиленное камнеобразование – нефролитиаз, отмечается обильное и даже чрезмерное мочеиспускание (моча имеет низкий удельный вес), что сопровождается жаждой. Со стороны других органов возможны развитие атрофии мышц, мышечная и общая слабость, нарушение функции нервной системы (судороги, депрессия), кальцификация клапанов сердца, сердечная аритмия и нарушение проводимости сердца, повышение артериального давления, гипертрофия миокарда (увеличение сердечной массы) левого желудочка, которое сопровождается нарушением его диастолической функции (способности эффективно расслабляться), анорексия (полном отсутствии аппетита при наличии объективной потребности организма в питании), рецидивирующие язвы желудка и двенадцатиперстной кишки, панкреатит и панкреокалькулез (образование камней поджелудочной железы), задержка стула. Возможно поражение кожи (зуд) и роговицы глаз, которые связаны с отложением в них кальция.
Формы
Различают первичный, вторичный и третичный гиперпаратиреоз.
В зависимости от спектра пораженных органов выделяют несколько форм заболевания:
- Костная (остеопороз – снижение плотности костной ткани, гиперпаратиреоидная остеодистрофия – разрушение костной ткани, переломы);
- Висцеральная (с преимущественным поражением почек, желудочно-кишечного тракта, сердечно-сосудистой системы);
- Смешанная – сочетание костной и висцеральных форм.
Причины
Причины первичного гиперпаратиреоза – автономно функционирующая аденома околощитовидных желез, диффузное увеличение желез (гиперплазия), рак паращитовидных желез.
Причины вторичного гиперпаратиреоза – гиперпродукция паратгормона в условиях хронического снижения уровня кальция, повышенного уровня фосфора в крови, недостатка витамина D.
Причины третичного гиперпаратиреоза – развитие аденомы околощитовидной железы и увеличение выработки ПТГ в условиях длительного существования вторичного гиперпаратиреоза.
Методы диагностики
Диагноз гиперпаратиреоз ставится на основании данных лабораторных исследований крови, в которых обнаруживают повышение уровня кальция, снижение фосфатов и повышение активности фермента щелочной фосфатазы. В крови определяется также повышение уровня паратгормона. В моче повышается содержание кальция и фосфора.
Проводится ультразвуковое исследование паращитовидных желез, термография (исследование с помощью тепловизора) и сцинтиграфия (метод исследования, заключающийся во введении в организм радиоактивных изотопов и получении двумерного изображения путём определения испускаемого ими излучения) желёз, а также артериография (рентгенография артерии после введения в ее просвет рентгеноконтрастного вещества), КТ и МРТ (компьютерная и магнитно-резонансная томография).
Для точного подтверждения диагноза проводят тонкоигольную биопсию с цитологическим исследованием (небольшой кусочек тканей исследуется на предмет клеточного состава). Для оценки степени разрушения костной ткани проводят рентгенологическое исследование костей и денситометрию (оценка плотности) костей голени, стоп, тел позвонков.
Диагностика гиперпаратиреоза базируется, в основном, на данных лабораторных исследований. Поскольку в 80-85% случаев причиной первичного гиперпаратиреоза является солитарная (единичная) аденома околощитовидной железы, то ряд диагностических мероприятий нацелен на выявление первопричины заболевания.
Рекомендовано определение уровня общего кальция и ионизированного кальция сыворотки крови пациентам, имеющим одно или несколько из следующих клинических состояний и признаков:
- Хронические боли в костях верхних и нижних конечностях, усиливающиеся при надавливании;
- Патологические (низкотравматичные) переломы, особенно ребер, костей таза, нижних конечностей;
- Деформации скелета: «килевидная» грудная клетка, изменение тазовой области с формированием «утиной» походки, разрастания костной ткани и т.п.;
- Признаки гиперпаратиреоидной остеодистрофии при рентгенографии костей (костные кисты, подозрение на костные опухоли, эпулиды (опухоли, исходящие из зубного края челюсти) нижней или верхней челюсти, разрушение концевых фаланг пальцев);
- Снижение минеральной плотности костной ткани при проведении рентгеновской денситометрии до уровня остеопороза, в том числе максимальной потерей ткани в лучевой кости, бедренной кости в целом;
- Кальцинаты мягких тканей;
- Мышечная слабость, проксимальная миопатия (синдром, который характеризуется развитием мышечной слабости в проксимальных (расположенных ближе к центру тела) отделах скелетной мускулатуры);
- Нефролитиаз, особенно рецидивирующий, нефрокальциноз;
- Инсипидарный синдром (обильное питье, обильное выделение мочи с низким удельным весом – ниже 1010);
- Рецидивирующая язвенная болезнь желудка или двенадцатиперстной кишки.
Для подтверждения истинной гиперкальциемии рекомендуется прямое определение ионизированного кальция или расчет альбумин-скорректированного кальция. При сочетании повышения уровня ПТГ и нормокальциемии с целью дифференциальной диагностики между первичной и вторичной формами гиперпаратиреоза показано проведение функциональных проб.
Рекомендовано минимум двукратное определение общего и ионизированного кальция, ПТГ также определяется минимум дважды в интервале 3–6 мес. В биохимическом анализе крови фосфор в пределах нормы или повышен при снижении функции почек. У части пациентов выявляется сниженный или низко-нормальный уровень фосфора крови. В биохимическом анализе суточной мочи определяется повышение концентрации кальция и фосфора.
При активизации патологических процессов в костной ткани в крови увеличивается активность фермента щелочной фосфатазы и ее костного изофермента - остазы. Содержание маркеров разрушения костной ткани в моче (дезоксипиридинолин (ДПИД) и N-концевой телопептид) и С-концевой телопептид (фрагменты, образующиеся в результате разрушения коллагена) в крови находятся на верхней границе нормы или повышены. Повышается содержание N-остеокальцина (большой фрагмент витамин К – зависимого белка костной ткани) – маркера разрешения кости.
Дифференциальная диагностика проводится со следующими заболеваниями и состояниями: третичный гиперпаратиреоз, семейная гипокальциурическая гиперкальциемия; гиперкальциемия ассоциированная с приемом препаратов лития; неоплазии - паранеопластическая секреция гормона и болезни, ассоциированные с локальным остеолизом (разрушением костной ткани); передозировка витамина D, саркоидоз (аутоиммунное заболевание различных органов и систем организма, которое характеризуется образованием в пораженных тканях гранулем — воспаленных плотных узелков), туберкулез, синдром Вильямса (генетическое заболевание с поражением костной ткани и деформацией лицевого черепа), тиреотоксикоз (синдром, обусловленный гиперфункцией щитовидной железы, проявляющийся повышением содержания гормонов: трийодтиронина (Т3), тироксина (Т4)), почечная недостаточность, надпочечниковая недостаточность, метафизарная хондродисплазия Янсена (редкое состояние, характеризующееся резким укорочением конечностей в сочетании с особенностями строения лица); длительная иммобилизация (нахождение в неподвижном положении), прием препаратов (тиазидные диуретики, передозировка витамина А).
Основные используемые лабораторные исследования:
- Паратгормон (паратиреоидный гормон) – повышение.
- Кальцитонин – повышение.
- Общий кальций – повышение.
- Ионизированный кальций – повышение.
- Фосфор (в крови) – снижение.
- Витамин D (25-OH витамин D).
- Щелочная фосфатаза - увеличение активности.
- Экскреция кальция и фосфора с мочой – повышение.
- Магний в крови – повышен.
- Определение скорости клубочковой фильтрации.
- Гистологическое исследование биопсийного материала паращитовидной железы.
Дополнительные используемые лабораторные исследования:
- C-телопептид.
- Дезоксипиридинолин (ДПИД) в моче.
- N-концевой телопептид (в моче).
- Остеокальцин в крови – повышение.
- Остаза - повышение активности.
Основные используемые инструментальные исследования:
- Ультразвуковое исследование околощитовидных желез (первый этап визуализации).
- Сцинтиграфия паращитовидных желез.
- Сцинтиграфия в сочетании с однофотонной эмиссионной компьютерной томографией (современный метод томографического исследования, предполагающий введение радиофармпрепаратов для визуализации их накопления в исследуемой области).
- Мультиспиральная компьютерная томография (МСКТ) с контрастированием.
- Проведение МРТ с контрастным усилением.
- Применение позитронно-эмиссионной томографии (наиболее современный радионуклидный томографический метод исследования внутренних органов) рекомендуется в отдельных случаях у пациентов с хроническим течением заболевания или с рецидивом при отсутствии визуализации паращитовидных желез с помощью других методов.
- Артериография и венозный забор крови с исследованием уровня ПТГ исключительно у пациентов, у которых с помощью неинвазивных методов не удалось визуализировать паращитовидные железы.
- Рентгенологическое обследование (денситометрия) костей при наличии показаний (кистей, таза, трубчатых костей).
Лечение
Лечение гиперпаратиреоза при аденоме паращитовидных желез только хирургическое. На дооперационном этапе консервативное лечение направлено на снижение уровня кальция в крови. При поражении более чем одной из четырёх желёз показано их полное удаление с последующим мониторингом уровня кальция крови.
Осложнения
Возможны гиперкальциемический криз (повышение содержания кальция в крови более 3,5 ммоль/л), нефрокальциноз (заболевание, которое проявляется патологическим отложением солей кальция в тканях почек), развитие хронической почечной недостаточности, патологические переломы костей.
Профилактика
Профилактики гиперпаратиреоза нет. Необходимо проводить своевременную диагностику заболеваний паращитовидных желез.
Какие вопросы следует задать врачу
Гиперпаратиреоз – это наследственное заболевание?
Чем опасно это заболевание?
Какие анализы необходимо сдать для подтверждения диагноза?
Советы пациенту
Всем пациентам рекомендуется диета с ограничением употребления кальция до 800–1000 мг/сут и увеличением потребления жидкости до 1,5–2,0 л, а также нахождение на диспансерном учете для осуществления контроля за содержанием кальция и фосфора в костях и крови. Каждые 12 мес. обязательно проводят УЗИ почек, рентгеноденситометрию.
Использованные источники
Читайте также