Общее название нарушений развития органов или тканей в ходе эмбрионального развития и после рождения ребёнка.
Дисплазия – патологическое развитие клеток, тканей, органов человека. Диспластические изменения лежат в основе многих заболеваний. Цервикальная дисплазия, дисплазии тазобедренного сустава, диспластические изменения развития кожных покровов или сосудистой ткани – дисплазия достаточно разнообразна в своих проявлениях.
Дисплазия может не обнаруживать себя и практически не влиять на жизнедеятельность человека, или служить причиной нарушений функций организма и значительно вредить здоровью. Чаще всего дисплазии бывают врожденными, но могут проявляться или формироваться как после появления на свет, так и у взрослого человека.
Дисплазия
Дисплазия – один из вариантов патологии развития организма. Название происходит от греческих слов δυσ (dys), нарушение и πλάθω (plaseo), образую, образующий нарушение. Дисплазия описывает последствия неправильного формирования во время внутриутробного развития или в постнатальном периоде частей тела, отдельных тканей, органов, а также изменения размеров, форм, строения клеток, тканей организма или его внутренних и внешних органов.
Причины развития диспластических изменений имеют генетический характер. Развитие патологии провоцируют такие факторы, как изменения гормонального фона организма, неблагоприятные воздействия окружающей среды, особенности профессиональной деятельности, кислородное голодание, механические факторы. Постнатальная дисплазия может быть вызвана родовыми травмами или последующими травматическими воздействиями. Цервикальная дисплазия носит вирусный характер (в 98% случаев), развиваясь под влиянием вируса папилломы человека.
Виды дисплазии

В зависимости от времени и места возникновения диспластических изменений выделяют несколько основных типов дисплазии. Так, если патология возникла в период пренатального развития, она называется врожденной, после рождения человека – приобретенной формой.
Не существует диагноза «дисплазия» без указания органа, ткани или части тела, где выявлена патология. О дисплазии ткани или органа можно услышать от врачей-специалистов самых различных направлений. Выделяют следующие типы: дисплазию эпителия (цервикальная дисплазия, дисплазия шейки матки), эктодермальную дисплазию, диспластические изменения соединительных тканей (к ним относится также дисплазия суставов, костей и хрящей), фиброзно-мышечную дисплазию.
Эктодермальная дисплазия
Эктодермальная дисплазия – генетическое заболевание, передающееся по наследству. Ангидротическая эктодермальная дисплазия при синдроме Криста-Сименса-Турена формируется на этапе развития зародыша вследствие поражения эктодермы, внешнего зародышевого листка.
Принято считать, что болезнь вызвана поражением одного из генов во время внутриутробного развития. Выделяют также гидротический вид эктодермальной дисплазии с аутосомно-доминантным типом передачи и синдромы, при которых патологии кожных покровов связаны с другими врожденными аномалиями. Специалисты считают, что на развитие данного вида дисплазии могут влиять и иные факторы, помимо наследственных, такие, как воздействие химических веществ, облучение, вирусные заболевания. Однако исследования еще не завершены.
Эктодермальная дисплазия характеризуется гипоплазией, недоразвитием, неправильным формированием или отсутствием зубов, волосяных фолликулов, крыльев носа, изменением формы лба, переносицы, надбровных дуг, деформацией ушных раковин. Пациенты с эктодермальной дисплазией также часто отмечают сухость и истончение кожи, аномально сниженное потоотделение, повышенную температуру тела, очаговую алопецию (облысение), гиперкератоз отдельных участков тела.
При синдроме эктодермальной дисплазии изменения также могут влиять на форму пальцев рук и ног, состояние ногтей, остроту зрения. Нередко отмечаются гипотиреоз, астматические реакции, атопический дерматит, кожные высыпания различного рода.
Проявления эктодермальной дисплазии у представителей женского пола обычно выражены слабее, чем у мужчин: недоразвитием молочных желез, очаговыми расстройствами потоотделительной функции, некоторыми аномалиями развития зубов.
Лечение дисплазии данного вида пока невозможно. Рекомендации сводятся к поддерживающим мерам, облегчающим состояние и снижающим остроту проявления симптомов: протезированию зубов, увлажнению и очистке кожных покровов, смене климата на умеренный со средними показателями влажности воздуха (особенно актуально при ангидротическом виде эктодермальной дисплазии, так как больные склонны к лихорадочным состояниям при повышении температуры окружающей среды и нестабильным реакциям кожи), приему витаминных и иммуностимулирующих препаратов, косметическим улучшениям внешности.
Профилактика синдрома состоит в сборе семейного анализа и консультации у генетика перед зачатием.
Скелетный тип: дисплазия тканей костей, хрящей и суставов

К скелетной дисплазии (дисплазии соединительной ткани) относятся патологии развития костной, суставной, хрящевой ткани, вызванные снижением прочности соединительной ткани вследствие коллагенопатии. Самый известный вид – дисплазия тазобедренного сустава. Симптомами и устаревшими названиями являются соединительнотканная дисплазия, гипермобильный синдром, упоминают также врожденную соединительнотканную недостаточность, наследственную коллагенопатию.
Дисплазия ткани, состоящей из коллагена и эластана, может затрагивать разнообразные части и органы. Подвергаясь диспластическим изменениям, цепи эластана и коллагена не выдерживают механической нагрузки и приводят к различным нарушениям, патологиям, заболеваниям.
Дисплазия соединительной ткани формируется в пренатальном периоде развития на стадии эмбрионального роста, но также может развиться и после рождения. На ее появление влияют наследственные факторы и генетические мутации. Некоторые исследователи также отмечают роль дефицита магния в онтогенезе соединительнотканной дисплазии.
К последствиям дисплазии соединительной ткани относят как незначительные нарушения и патологии, так и нарушения роста, строения скелета, ахондроплазию (карликовость), метафизарную хондродисплазию, различные отклонения функционирования нервной, сердечно-сосудистой систем организма.
Различают дифференцированную и недифференцированную соединительнотканную дисплазию. К дифференцированной относят коллагенопатии. Несколько синдромов Элерса-Данлоса, синдром вялой кожи, синдром Марфана, являющиеся наследственными заболеваниями, связанными с нарушением синтеза коллагена, представляют наиболее распространенные коллагенопатии.
Недифференцированная дисплазия соединительной ткани диагностируется, если симптомы не совпадают с клинической картиной дифференцированной патологии.
Симптомы дисплазии соединительной ткани очень разнообразны, и часто клиническая картина индивидуальна для каждого пациента. По характеру проявления и этиологии симптомы объединяются в несколько синдромов, к которым относятся следующие группы:
- неврологические нарушения (панические атаки, головокружения, аритмии, чрезмерное потоотделение, кратковременные потери сознания) встречаются у 80% пациентов с данной патологией;
- астения (быстрая утомляемость, низкая работоспособность, психоэмоциональные расстройства личности, неспособность к повышенным физическим нагрузкам);
- клапанный синдром сердца (пролапсы сердечных клапанов, миксоматозная дегенерация);
- нарушения строения скелета грудной клетки, или торакодиафрагмальный синдром. Может дополняться сколиозами, гиперкифозами и другими деформациями позвоночника;
- нарушения деятельности и заболевания кровеносных сосудов: варикозное расширение вен, склонность к расширению капилляров, патологиям внутреннего слоя стенок сосудов;
- гипермобильность суставов, склонность к вывихам, подвывихам, привычному вывиху суставов;
- вальгусные деформации ног, поперечное и/или продольное плоскостопие;
- низкая масса тела, не соответствующая росту или находящаяся на границе нормальной массы;
- нарушения функций желудочно-кишечного тракта: запоры, избыточное газообразование, боли, нарушения аппетита;
- патологии сетчатки, мышечного аппарата глаза, миопии, астигматизм, подвывих хрусталика, ангиопатия, отслоение сетчатки;
- склонность к пневмониям, бронхитам, хроническим воспалениям ЛОР-органов;
- возможные невротические расстройства: тревожность, фобии, депрессии, нервная анорексия;
- и т. п.
Список возможных симптомов широк и наличие у человека некоторых из них не означает вероятности дисплазии соединительной ткани. Сбором анамнеза, проведением исследований и диагностикой должен заниматься специалист.
Соединительнотканная дисплазия не поддается терапии, лечение дисплазии в данной ситуации направлено на снижение остроты проявления симптомов и профилактику возможных осложнений.
Дисплазия суставов
Формирование суставной ткани начинается на одном из первых этапов пренатального развития эмбриона и заканчивается уже после начала ходьбы ребёнка. На любой стадии могут отмечаться нарушения и отклонения в процессе роста и развития тканей, являющиеся следствием дисплазии суставов.
Как правило, дисплазия суставов выражается в их гипермобильности. К дисплазии суставов чаще всего приводят генетические нарушения, однако отмечают и влияние неблагоприятного течения беременности (гестозы, инфекции, вредные привычки, несоблюдение здорового образа жизни, поздний возраст родителей ребёнка (40 лет и старше), недостаток кальция в рационе).
Чаще всего дисплазия суставов развивается в тазобедренном суставе. Эта патология является одной из наиболее распространенных, составляя 3% всех ортопедический патологий. Наиболее часто она диагностируется у младенцев женского пола, родившихся естественным путем при ягодичном предлежании и имеющих близких родственников с аналогичными ортопедическими особенностями.
Могут диагностироваться дисплазии любого сустава. Например, дисплазия коленного сустава может развиваться как следствие врожденной патологии или быть выявлена в зрелом возрасте вследствие постоянной нагрузки на одну из конечностей. Частота врожденной дисплазии данного типа – 0,6%.
Встречаются также дисплазии плечевого и локтевого суставов.
Лечение в случае дисплазии суставов включает в себя массажи, фиксирование сустава в нужном положении, полноценное питание, комплекс упражнений, медикаментозную терапию. При неэффективности консервативных методов лечения применяют оперативное лечение.
Дисплазия тазобедренных суставов
Устаревшее название этой патологии – врожденный вывих бедра. Сейчас врожденным вывихом тазобедренного сустава характеризуют только самую тяжелую степень соответствующей дисплазии. Недоразвитие сустава во время внутриутробного формирования ребёнка приводит или может привести также к состоянию предвывиха или подвывиху головки бедренной кости. Само недоразвитие суставной ткани и носит название «дисплазия тазобедренного сустава».
Статистические данные выделяют зависимость частоты дисплазии тазобедренного сустава от принадлежности человека к различным этническим группам: от практически нулевых показателей у индейцев Южной Америки, коренных жителей Африки и населения южной части Китая до 4% в странах Скандинавии.
По России средний показатель составляет 3 ребёнка на 100 новорожденных, однако, согласно статистическим данным, отмечается влияние экологической чистоты окружения. В регионах с сильной степенью загрязнения воздуха и воды (по сравнению с остальными) частота диагноза может достигать 12%.
Есть прямая зависимость между развитием постнатальной дисплазии тазобедренного сустава и традициями пеленания младенцев. В странах, где есть приверженцы тугого пеленания, показатели данного типа дисплазии развития намного выше, чем в регионах, где принято не ограничивать свободу новорожденных.
Среди младенцев с патологией 80% составляют девочки. Также высок риск у тех детей, прямые родственники которых имеют схожий диагноз – до 30% совпадений семейного анамнеза.
Дисплазия тазобедренного сустава без необходимого лечения может приводить к инвалидности как в детском, так и во взрослом возрасте. Одно из наиболее распространенных последствий – диспластический коксартроз, развивающийся чаще всего у женщин детородного возраста после беременности и родов на фоне гормональных изменений организма.
Цервикальная дисплазия, или дисплазия шейки матки

Дисплазия шейки матки – патология, вызванная формированием нетипичных клеток. Современное название диагноза – цервикальная эпителиальная неоплазия шейки матки.
Данная патология вызывается несколькими факторами, определяющим из которых считается вирус папилломы человека. ВПЧ был обнаружен у 98% женщин с диспластическими изменениями, причем некоторые его виды наиболее опасны для развития дисплазии шейки матки (16, 18 типы) и считаются высокоонкогенными, то есть способствующими развитию раковых изменений.
Однако заражение вирусом папилломы человека, согласно исследованиям, не обязательно приводит к развитию предраковых состояний. В большинстве случаев инфицирование человека заканчивается элиминацией, выводом вируса из организма. Для существования его в человеке более года и развития цервикальной дисплазии (или цервикальной интраэпителиальной неоплазии) чаще всего необходимо сочетание инфицирования с пониженным иммунитетом, хроническими или частыми острыми воспалительными заболеваниями органов половой системы и/или курением. Доказано, что активное или пассивное курение способствуют возникновению цервикальной эпителиальной неоплазии шейки матки, причем риск возрастает в 4 раза по сравнению с некурящими пациентами.
Цервикальная дисплазия, как правило, не имеет клинических проявлений. К условным ее симптомам относят выделения из влагалища (бели) с необычным цветом, запахом, консистенцией, ощущения зуда, жжения, кровотечения, вызванные применением влагалищным тампонов при менструациях, травмах шейки матки во время полового акта. Однако данные симптомы чаще всего составляют клиническую картину воспалительных процессов. Цервикальная дисплазия может не иметь никаких проявлений, включая боли или дискомфорт, и выявляться исключительно при гинекологическом осмотре и исследовании клеток эпителия.
Что называют дисплазией эпителия
Дисплазия эпителия чаще всего применяется как сокращенное название дисплазии шейки матки или цервикальной интраэпителиальной неоплазии, новым термином для обозначения данной патологии. Однако диспластическим изменениям могут подвергаться эпителиальные слои других органов. Например, дисплазия эпителия, являющаяся признаком предраковых изменений слизистой оболочки желудка или кишечника. Такая патология также разделяется на три степени: слабую, среднюю и тяжелую (выраженную).
Слабая степень дисплазии эпителия желудка нередко выявляется на фоне хронического гастрита. Также слабая и средняя степени истинной дисплазии слизистой оболочки могут быть спутаны при диагностике с воспалительной дисплазией, развивающейся на краях эрозий и язв. При их заживлениях диспластические изменения, вызванные воспалительными процессами, исчезают. При истинной дисплазии эпителия подобное исключено.
Фиброзно-мышечный тип: дисплазия тканей
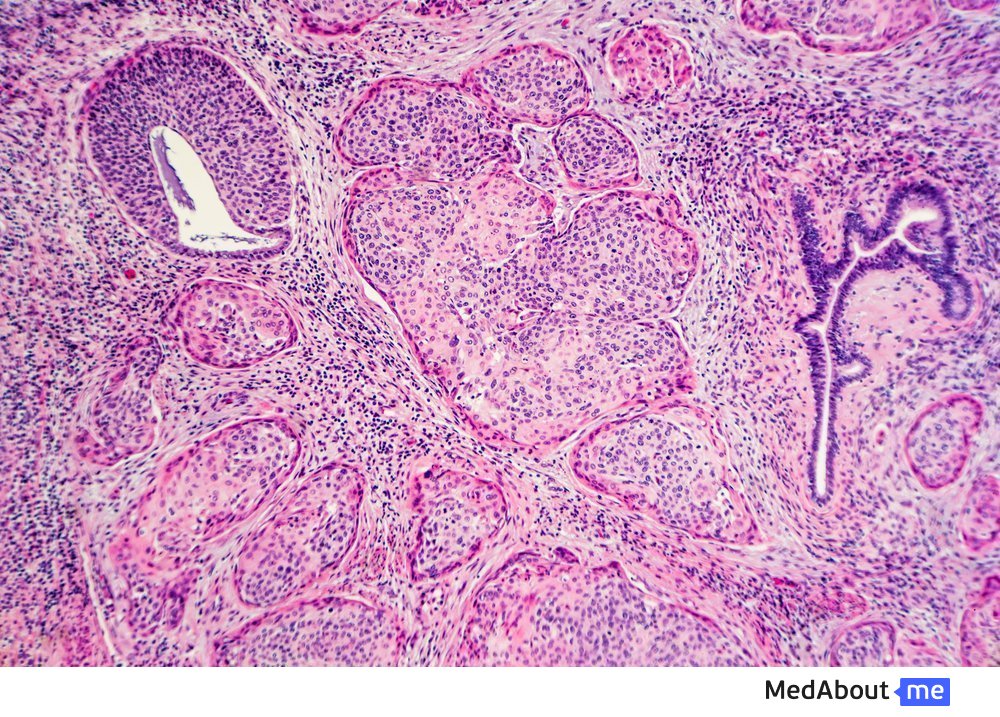
Дисплазия фиброзной и гладкомышечной ткани – одна из распространенных причин артериальных заболеваний невоспалительного характера, сопровождающихся дистрофиями эластичных тканей, сужением (стенозом) стенки сосудов, расширением участка артерии (аневризмой), ишемией органов.
Фиброзно-мышечная дисплазия тканей считается врожденным заболеванием (предположительно, имеет место аутосомно-доминантное наследование) с манифестацией в основном в зрелом возрасте. Чаще всего диагностируется у женщин. Методы генетической диагностики пока не разработаны.Средняя встречаемость в популяции – 1% от всего населения. Для сбора семейного анамнеза у пациента имеют значение частота инсультов, гипертонической болезни, мигреней.
С наиболее высокой частотой поражаются ветви аорты (85%), почечные артерии, сонная, позвоночная артерии шейного отдела, что приводит к артериальным гипертензиям, ишемическому инсульту, образованию внутричерепных аневризм (от 20 до 50% пациентов) с возможным последующим субарахноидальным кровоизлиянием. Подвержены фиброзно-мышечной дисплазии тканей и артерии, ведущие к конечностям.
У пациентов с фиброзно-мышечной дисплазией также отмечен повышенный риск возникновения внутричерепных опухолей. У 50% пациентов с диагностированной дисплазией фиброзно-мышечной ткани отмечаются инфаркт или церебральная ишемия.
Симптомы проявления зависят от места поражения. При поражении почечных артерий частыми признаками являются артериальная гипертензия, ишемические атрофии почечных тканей. Сонные артерии с явлениями дисплазии тканей провоцируют приступы головной боли, головокружений, ослабление зрительной функции, боль в шее, слабость или чувство онемения в лицевых мышцах, пульсацию и звон в ушах. Для точной диагностики используют методы ангиографического исследования сосудов и дуплексное сканирования.
Данный тип дисплазии не поддается лечению, выбранные тактики направлены на снижение остроты симптомов или исправление последствий. В качестве метода лечения используют симптоматическую медикаментозную терапию, в том числе воздействующую на тромбоциты (например, препаратами, содержащими ацетилсалициловую кислоту), оперативное вмешательство: иссечение стенозированного участка, транслюминальная ангиопластика.
Степени дисплазии

Степени дисплазии – это показатели глубины и обширности изменений пораженного участка на клеточном уровне. В зависимости от объёма и качественных изменений принято выделять три степени. При некоторых видах дисплазии можно достаточно четко провести границы между различными степенями, в других случаях может быть выделено достаточно много пограничных состояний.
Несмотря на то, что тяжелая дисплазия (3 степени) свидетельствует о значительных изменениях в организме, некоторые диагнозы, сопровождаемые подобными диспластическими изменениями, не считаются угрожающими жизни. Например, ахондроплазия при скелетной дисплазии практически не оказывает влияния (если не сопровождается дополнительными патологиями развития) на здоровье, умственное или психическое развитие человека, несмотря на то, что рост пациента в данном случае не превышает 130 см.
Степени дисплазии шейки матки
При дисплазии шейки матки оценивают степень изменения клеток эпителия. Шейка матки имеет несколько слоев эпителия, отличающихся строением клеток. Самый нижний, базальный слой является первым слоем эпителия, соприкасающимся с базальной мембраной, отделяющей эпителиальные слои от мышечных тканей, сосудов, нервных окончаний. Клетки данного слоя отличаются способностью к делению, округлой формой и имеют одно крупное ядро. По мере передвижения в более поверхностные слои эпителиальные клетки уплощаются, ядро становится меньше.
Диспластические изменения выражаются в нарушении строения всех трех слоев эпителия, разные по форме клетки смешиваются, находятся не на своем месте, принимают различные атипичные формы и размеры как клетки, так и ядра.
Всемирная Организация Здравоохранения описывает 6 категорий изменения эпителия цервикального канала, три из которых относятся к интраэпителиальной неоплазии. В них включены:
- состояние нормы (изменения отсутствуют);
- диагностированная атипия клеток эпителия;
- диспластические изменения, легкая степень дисплазии;
- умеренная дисплазия шейки матки;
- тяжелая дисплазия;
- интраэпителиальный (неинвазивный) рак 0 степени.
Выделяют три степени дисплазии, или неоплазии шейки матки (CIN, аббревиатура Cervical Intraepithelial neoplasia, цервикальная интраэпителиальная неоплазия, ЦИН).
Оценивают степени дисплазии шейки матки в соответствии с изменениями на клеточном уровне. Наиболее распространена классификация, предложенная Dr. R.M. Richart в 1965 году и утвержденная на Международном Медицинском конгрессе в 1975 г. для использования в медицинской диагностике.
Цервикальная дисплазия 1 степени
Дисплазия 1 степени, легкая, характеризуется начальными изменениями строения эпителиальных клеток. По статистическим данным, только 1% цервикальной интраэпителиальной неоплазии данной степени переходит на более тяжелую стадию. Для первой степени ЦИН изменения клеток затрагивают максимум треть толщины эпителия шейки матки в нижней части. В 98% случаев диагностируется присутствие папилломавируса человека в организме.
Цервикальная дисплазия 2 степени
Средняя, дисплазия 2 степени, ограничивается изменением более одной трети, но не менее 50% эпителия. Несовершенство методик и инструментария для изъятия материала при цитологическом исследовании эпителиального слоя не всегда предоставляет возможность для подобных анализов, в связи с чем цервикальная интраэпителиальная неоплазия второй степени порой диагностируется, как дисплазия 1 степени. Вторая степень переходит в третью с частотой в 16% за два года развития болезни, 25% — через 5 лет.
Цервикальная дисплазия 3 степени
Тяжелая, третья степень дисплазии шейки матки поражает более 67% (двух третей) эпителиального слоя, поражая базальный, промежуточный и поверхностный слои эпителия. Для данного этапа характерны патологические митозы, а также обнаружение при анализе огромных гиперхромных ядер клеток. Диагностически важно при дисплазии 3 степени убедиться, что измененные клетки находятся не глубже базального слоя. При проникновении диспластических изменений в базальную мембрану диагностируют инвазивное раковое образование.
Дисплазия 3 степени, вопреки убеждениям, не гарантирует развитие рака шейки матки. В зависимости от типа исследования статистики сообщают о риске от 12 до 32%.
Дисплазия у детей

Дисплазия у детей диагностируется в зависимости от типа патологии и выраженности ее симптомов. Чаще всего, говоря о дисплазии у детей, подразумевают дисплазию суставов, как наиболее легко диагностируемую и распространенную патологию развития.
Тем не менее, дети подвержены всем формам патологии формирования тканей, органов и конечностей, так как основная причина развития дисплазии у детей – нарушения пренатального онтогенеза.
Дисплазия у новорожденных
Дисплазия у новорожденных проявляется в различных вариантах. Наиболее часто диагностируется дисплазия тазобедренных суставов у новорожденных.
Период новорожденности – оптимальное время для консультации ортопеда. В первую неделю после рождения мышечный тонус у ребёнка низкий, что позволяет провести полноценное обследование. Дальнейшее нарастание тонуса мышц может приводить к некоторым затруднениям из-за сопротивляемости тканей.
При наличии в семье новорожденного родственников 1 или 2 степени родства, имеющих диагнозы дисплазии соединительной ткани, ортопедических патологий, можно предположить наследование склонности к патологии данного типа. В таком случае проводят профилактические мероприятия перед беременностью (терапия вирусных заболеваний, в том числе вирусных гепатитов, герпеса, цитомегаловируса), поддержку препаратами магния и витамина В6 в течение беременности, беседы о необходимости соблюдения здорового образа жизни. Соединительнотканная дисплазия бывает слабо выражена в возрасте младенчества и может не развиваться и в старшем возрасте, однако таким новорожденным особо показано соблюдение правил питания, курсы массажа, физкультура новорожденных, а также закаливание с целью уменьшения вероятности вирусных заболеваний и аденоидных вегетаций. В таком случае генетически заложенная вероятность патологии может снизить риск манифестации дисплазии.
Для подтверждения диагноза дисплазии у новорожденных в зависимости от типа Д. рекомендуются консультации педиатра, ортопеда, генетика, кардиолога или другого врача, специализирующегося на конкретном отклонении в развитии.
Дисплазия тазобедренных суставов у новорожденного
Дисплазия тазобедренных суставов у новорожденного – одна из самых частых ортопедических патологий детского возраста, характеризующаяся нарушением развития, изменением положения головки бедренной кости. Врожденные диспластические изменения суставных тканей в данном случае означают незрелость, незавершенное развитие части тела.
Причины, вызывающие дисплазию тазобедренных суставов у новорожденного, довольно многообразны. Наиболее распространенными из них являются следующие предпосылки:
- генетическая предрасположенность, наличие в семейном анамнезе случаев дисплазии суставов;
- особенности строения малого таза у матери;
- длительное нахождение плода в период вынашивания в ягодичном предлежании;
- недостаток витаминов и минеральных веществ, скудный рацион беременной;
- инфекционные, вирусные, системные заболевания будущей матери, гормональные нарушения;
- маловодие любой этиологии, миомы матки, спаечные процессы, ограничивающие движения ребёнка;
- крупные размеры плода.
Часто дисплазия тазобедренных суставов наблюдается также у детей, рожденных с массой тела менее 2 500 г.
Известны случаи, когда при рождении тазобедренные суставы младенца соответствовали норме развития, а впоследствии развивалась приобретенная дисплазия. К причинам подобного явления относят:
- витаминно-минеральную недостаточность, связанную с питанием ребёнка;
- болезни пищеварительного тракта и обмена веществ, препятствующие усвоению питательных веществ, необходимых для развития и роста тканей сустава;
- тугое пеленание и ограничение свободы движений.
Как правило, на формирование приобретенной формы дисплазии суставов в данном случае влияют несколько факторов.
Дисплазия тазобедренного сустава у новорожденного подразделяется на 3 степени в зависимости от тяжести заболевания. Для дисплазии 1 степени (предвывиха тазобедренного сустава) характерно недоразвитие тканей, не сопровождающееся смещением. Дисплазия 2 степени, или подвывих, включает как недоразвитие тканей, так и частичное смещение головки бедра. При дисплазии 3 степени головка бедренной кости полностью смещена. Наиболее тяжелую степень также называют врожденным вывихом бедра.
Дисплазия тазобедренного сустава может затрагивать как один, так и оба сустава. У новорожденных девочек эта патология встречается примерно в пять раз чаще, чем у младенцев мужского пола.
Диагностические методы включают визуальный осмотр, ультразвуковое исследование суставов, для детей старше 1 года, достигших стадии окостенения тканей, применяют рентгенологический метод. В некоторых странах для исключения диагноза дисплазия тазобедренного сустава у новорожденного проводят УЗИ суставов всем младенцам.
При внешнем осмотре можно заметить такие признаки нарушения развития опорно-двигательного аппарата, как:
- асимметрия ягодичных складок, дополнительные кожные складки на бедренной части конечности, под ягодицами;
- разная длина конечностей;
- характерный суставной щелчок при сгибании ног в коленных или тазобедренных суставах;
- затруднения при разведении согнутых в коленях ног в стороны, не связанные с повышенным мышечным тонусом у ребёнка. В норме при разведении ног оба колена должны свободно достигать поверхности под ребёнком.
Лечение дисплазии тазобедренного сустава у младенцев включает комплекс упражнений, массаж, витаминно-минеральные добавки к рациону, специальные приспособления для удержания суставов в необходимой позиции.
Считается, что, при соблюдении назначений врача последствия дисплазии тазобедренных суставов у новорожденного в 90% случаев корректируются к возрасту в 1,5 года и не требуют дальнейшей терапии. Диспластические изменения тазобедренного сустава без необходимого лечения приводят к воспалительным процессам в суставах, болезни Партеса, коксартрозу, инвалидности.
Профилактикой дисплазии тазобедренного сустава у новорожденных являются активная беременность с разнообразным меню, включающим необходимые питательные вещества, предварительное лечение при наличии миом или спаечных процессов в матке, профилактику гестоза, инфекционных заболеваний во время беременности, родовспомогательные методики в случае узкого таза у матери или ягодичного предлежания плода, своевременную диагностику и коррекцию последствий родовых травм.
Чтобы избежать постнатального формирования дисплазии у детей, рекомендуют использовать свободное пеленание, не ограничивать движения ребёнка, заниматься с ребёнком гимнастикой для младенцев, следить за состоянием здоровья и рационом малыша.
Отсутствие лечения дисплазии данного типа может приводить к значительным проблемам в двигательной активности, болям при ходьбе. В старшем возрасте дисплазия тазобедренных суставов часто приводит к диспластическому коксартрозу, разрушению тканей сустава, что сопровождается болями, резким ограничением возможности передвижения и излечивается методом трансплантации всего тазобедренного сустава.
Лечение дисплазии

В зависимости от типа лечение дисплазии может быть как направленным на устранение последствий диспластических изменений, так и на снижение остроты проявления симптоматики.
Генетические причины нарушения формирования тканей не позволяют повлиять на причины развития дисплазии, однако во многих случаях своевременно проведенная терапия помогает улучшить качество жизни пациента.
При цервикальной дисплазии методом профилактики развития патологических процессов является вакцинация от папилломавируса человека, соблюдение здорового образа жизни.
Дисплазия шейки матки: лечение заболевания

При диагнозе «дисплазия шейки матки» лечение зависит от степени дисплазии, размеров пораженной поверхности, возраста и состояния здоровья женщины и ее стремления сохранить репродуктивную функцию.
Если цервикальная дисплазия диагностирована у молодой пациентки, степень поражения невелика и женщина в целом здорова, часто применяют выжидательную тактику с регулярными осмотрами у гинеколога (каждые три-четыре месяца). Первая и вторая степени цервикальной интраэпителиальной неоплазии имеют достаточно высокую вероятность регресса, при котором восстанавливается порядок расположения клеток в многослойном эпителии шейки матки.
Если при повторных осмотрах в течение 6-8 месяцев дважды диагностируется наличие и усиление диспластических процессов, принимается решение о хирургическом лечении.
Хирургическое лечение направлено на удаление части пораженного эпителия.При диагнозе «дисплазия шейки матки» оперативное вмешательство различается в зависимости от применяемого метода. К оперативным вариантам терапии относят следующие:
- электрокоагуляция;
- криотерапия (использование жидкого азота);
- лазерная терапия с возможностью применения аргонового или углекислого лазерного устройства;
- радиоволновой метод;
- механическое иссечение или удаление (конизация шейки матки) пораженного участка;
- полное удаление шейки матки.
Оперативное вмешательство при цервикальной интаэпителиальной неоплазии 3 степени выполняют специалисты в области онкогинекологии.
При рецидивах заболевания, обширных поражениях также используют методы иммуномодулирующей терапии, применяя интерфероны и их индукторы, а также иммуномодулирующие препараты.
Перед любым типом оперативного вмешательства проводят терапию, направленную на санацию половых органов, излечение инфекционных и воспалительных процессов. Нередко подобные мероприятия также способствуют уменьшению пораженного участка или полному регрессу ЦИН.
Восстановительный период после лечения дисплазии шейки матки при выборе оперативного вмешательства длится до 4 недель. В течение данного времени нормальными считаются следующие явления:
- тянущие, ноющие боли в нижней части живота продолжительностью до 5 дней. При нормальном периоде восстановления боль прекращается самостоятельно на третий день, после лазерной терапии ЦИН – на пятый;
- выделения различной выраженности (в том числе обильные), сопровождающиеся неприятным запахом или без него. Длятся до 4-х недель, наиболее продолжительный период выделений отмечается после терапии с применением жидкого азота.
Отклонением от нормы и поводом для срочного посещения специалиста служат следующие симптомы:
- повышенная температура тела, не связанная с присоединившимися бактериально-вирусными заболеваниями других частей организма, 38°С и выше;
- сильные, выраженные боли в нижней части живота;
- кровянистые выделения, обильные или продолжительные.
После оперативного вмешательства рекомендуется полный половой покой до конца периода реабилитации, запрещается применять спринцевания, использовать гигиенические тампоны, поднимать, переносить тяжести.
После лечения в течение года необходимо проходить обследование каждые 3 месяца. Если по истечение данного периода наблюдается полное выздоровление и отсутствие рецидивов, пациент переводится на общий график наблюдения у гинеколога в рамках ежегодной диспансеризации.
К профилактическим методам возникновения и повторения развития цервикальной интраэпителиальной неоплазии относят:
- вакцинацию от вируса папилломы человека (в юном возрасте или при наличии показаний);
- отказ от курения, в том числе пассивного;
- регулярный (один раз в 6-12 месяцев) осмотр у гинеколога, сдача материала для цитологического исследования;
- обследования и лечение воспалительных и инфекционных заболеваний половых органов;
- барьерный метод предохранения при смене полового партнера;
- здоровый образ жизни, полноценное питание, наличие витаминов, отказ от вредных привычек, влияющих на общий иммунитет.
Выбор терапии при дисплазии соединительной ткани
Различия в нозологических формах дисплазии соединительной ткани предполагают разнообразие терапевтических принципов для пациентов. Дисплазия соединительной ткани является генетически обусловленной патологией, однако своевременная диагностика, лечебные мероприятия способны снизить остроту проявления симптомов и улучшить качество жизни пациента.
К медицинским средствам, используемым для терапии при ДСТ, относят медикаментозные, немедикаментозные и хирургические. В список немедикаментозных средства включают следующие:
- режим дня, содержащий оптимальное для данного пациента сочетание труда, отдыха, рекомендованного типа физической активности;
- лечебная физкультура и курсы массажа, умеренная физическая активность (ходьба, бег на непродолжительные дистанции, велосипедные прогулки, плавание и т. п.);
- методы физиотерапии (в соответствии с показаниями);
- диетотерапия. Для больных с диагнозом дисплазия соединительной ткани важно соблюдение специфических принципов питания: богатый белками рацион, включение насыщенных жиров в меню в раннем возрасте, ограничение быстрых углеводов. Важно наличие в рационе пациента продуктов, богатых витаминами группы В, витамином С, кремнием, селеном, калием, кальцием, медью, марганцем, железом, а также ограничение веществ, препятствующих усвоению витаминов и микроэлементов;
- психотерапевтическая работа с пациентом и членами его семьи. Дисплазия соединительной ткани часто сопровождается лабильностью нервных процессов, тревожностью, неуверенностью, влияющими не только на самочувствие пациента, но и на его мотивацию к лечению. Поэтому первыми шагами становятся семейная терапия, беседы с родственниками об особенностях заболевания, в дальнейшем подкрепляемые психотерапевтическими сессиями с пациентом;
- ортопедическая коррекция также относится к немедикаментозным методам лечения при дисплазии соединительной ткани, включая в себя подбор обуви, супинаторов, наколенников и прочих специальных приспособлений, позволяющих снижать нагрузку на суставы и позвоночник;
- санаторно-курортное лечение при ДСТ предполагает комплексные программы реабилитации, включающие различные ванны, физиопроцедуры, курсы массажа и лечебной гимнастики;
- профессиональные ограничения: пациентам с дисплазией соединительной ткани рекомендуется избегать профессий, связанных с физической или эмоциональной нагрузкой, производственными вредностями (контактом с химпрепаратами, вибрацией и т. п.);
- изменение образа жизни. При некоторых разновидностях дисплазии соединительной ткани следует избегать длительного пребывания и проживания в странах с жарким климатом. Оптимальным выбором является средняя умеренная климатическая зона. Необходимо стремиться к здоровому образу жизни, избегать стрессов, резкой смены профессиональной сферы деятельности. При наличии метеозависимости отслеживать неблагоприятные дни и подготавливаться к проведению их в условиях, ограничивающих физические и психические нагрузки. Не допускать переохлаждения конечностей, застоя крови и т. п.
Медикаментозная патогенетическая терапия дисплазии соединительной ткани основывается на следующих принципах:
- принцип нормализации минерального обмена (в основном фосфорно-кальциевой разновидности);
- коррекции последствий вторичной митохондриальной недостаточности;
- стабилизации процессов перекисного окисления;
- стимуляции образования коллагена;
- назначения и подбора хондропротекторов на основе глюкозамина сульфата и хондроитина сульфата.
Терапия с использованием медикаментов подбирается для пациентов индивидуально и проводится курсами в зависимости от выраженности патологии, возраста пациента и его реакции на медикаментозное лечение.
Хирургическое вмешательство при выборе данного типа терапии дисплазии соединительной ткани принято проводить в состоянии ремиссии и по показаниям. Во время реабилитационного периода пациентам с ДСТ необходимо вместе со стандартными медикаментами назначать препараты, способствующие усилению обмена веществ в соединительных тканях.
Оптимальным для терапии при диагнозе «дисплазия соединительной ткани» считается сочетание различных видов и методов в соответствии с выраженностью патологии, возрастом, состоянием пациента. Курсы медикаментозной поддержки, немедикаментозные виды терапии могут назначаться с раннего возраста, что способствует снижению остроты проявлений дисплазии или препятствует развитию патологических формирований.
Дисплазия: фото для диагностики

В зависимости от типа дисплазии фото можно сделать как обычным фотоаппаратом (эктодермальная дисплазия, некоторые разновидности скелетных диспластических изменений), так и исключительно при помощи специального оборудования. Фото дисплазии клеток, к примеру, изготавливаются только при помощи электронного микроскопа и предварительной обработки клеточного материала. Некоторые диспластические изменения видны на рентгенограмме, другие – при исследованиях методом ультразвуковых волн.
Диспластические изменения кожи при эктодермальной дисплазии видны на фотографиях чаще всего, как повышенная сухость, «излишки» кожи. При данном типе дисплазии можно также замечать различные деформации внешних органов, ногтевых пластин. Людей с эктодермальной дисплазией часто отличают характерные изменения во внешности: деформированные ушные раковины, крылья носа, особенности лицевой части, отсутствие волос.
Фотографии известных людей с диагнозом «эктодермальная дисплазия», например, американского актера Майкла Берримана, также можно найти как в справочниках актеров, так и на сайтах, посвященных данной патологии развития.
Дисплазия суставов проявляется внешне как изменения в походке, форме конечностей (при диспластических изменениях плечевого или локтевого сустава — рук, при дисплазиях тазобедренного или коленного сустава — ног, бедер). Подобные деформации также влияют на осанку, походку человека. При диагностике дисплазии тазобедренных суставов у новорожденных можно изучить научные иллюстрации и фотографии особенностей строения детей, имеющих установленный диагноз: на ногах малышей с патологией есть хорошо различимые дополнительные складки.
Дисплазия – патология развития, которая встречается не только у человека. Как отмечают ветеринары, дисплазия тазобедренных суставов, к примеру, не редкий диагноз у собак, особенно у искусственно выведенных пород, который также требует внимания, диагностики и коррекции. В случае необходимости увидеть фотографию проявлений диспластических изменений у животных необходимо добавлять к запросу диагноза видовую принадлежность пациента.
При поиске фотоиллюстраций дисплазии к поисковым словам необходимо добавлять также такие данные, как пораженный орган, ткань или конечность. Дисплазия сама по себе не является диагнозом и требует дополнительных уточнений места или особенностей патологии. В таком случае уточненный запрос, например, «цервикальная дисплазия фото» может предоставить необходимый визуальный ряд.