20 апреля в России отмечается Национальный день донора. Сегодня донорство ассоциируется в основном с переливанием крови, и действительно это направление наиболее востребовано. Однако врачи говорят и о других возможностях для тех, кто готов помочь в спасении жизни тяжелобольных пациентов. Крайне востребованы доноры костного мозга. Но такой вид донорства все еще вызывает массу вопросов и опасений. MedAboutMe разбирался в том, как проходит процедура и чего ожидать тому, кто решил стать донором.
Что такое костный мозг и зачем нужна его трансплантация
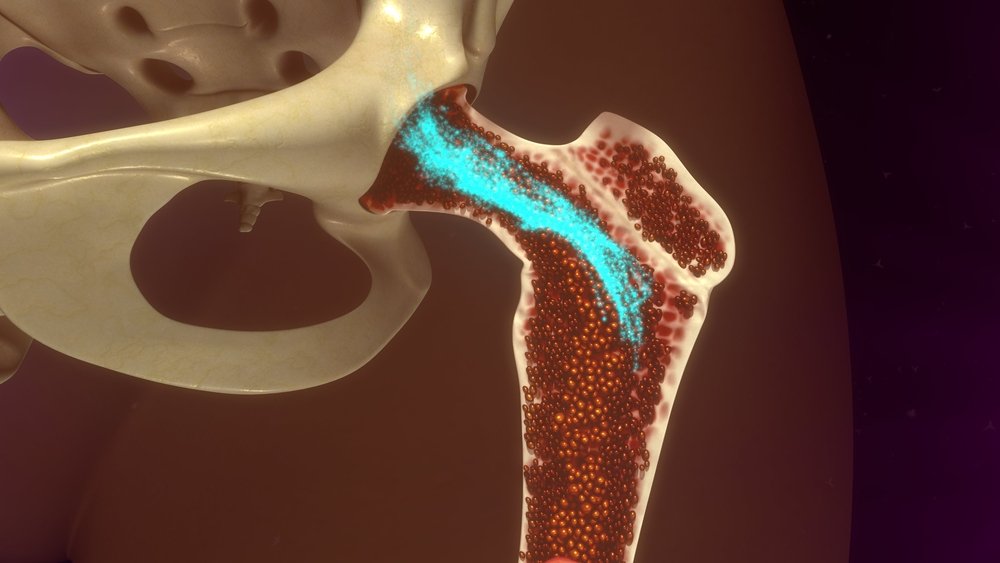
Деятельный костный мозг представляет собой рыхлую красную массу, которая находится внутри трубчатых и тазовых костей, ребер и даже костей черепа. Он не имеет отношения к головному или спинному мозгу, он не связан с нервной системой, а выполняет совершенно другую функцию — именно костный мозг отвечает за процесс кроветворения (гемопоэз). В нем находятся стволовые клетки, причем во взрослом организме это единственный орган, который их содержит. По своей сути это незрелые «заготовки», способные превращаться в специализированные клетки разных тканей. В частности, здесь находятся гемопоэтические стволовые клетки (ГСК, гемоцитобласты), которые вызревают в форменные элементы крови — эритроциты, лейкоциты и тромбоциты.
При ряде онкологических болезней (лейкозе, нейробластоме и других) костный мозг повреждается и начинает вырабатывать дефектные гемоцитобласты. Такие нарушения кроветворения сильно отражаются на здоровье человека и в результате приводят к смерти пациента. На сегодняшний день лучшего лечения, чем трансплантация костного мозга, в этом случае не существует. Пересаженные реципиенту клетки способны восстанавливать гемопоэз. Причем процедуру в норме не нужно будет повторять — ГСК способны делиться, поэтому донорские клетки просто заселяют костный мозг реципиента.
С помощью трансплантации гемопоэтических стволовых клеток можно лечить и другие заболевания. Например, такие генетические болезни, как апластическая анемия или другие дефекты крови. Также такая процедура рассматривается как перспективная в терапии аутоиммунных заболеваний.
Как выбирается донор и что такое регистры
Впервые трансплантация костного мозга была проведена еще в 50-х годах XX века, а уже с начала XXI века ежегодно проводится около 50 000 таких операций. Несмотря на это процедура сопряжена с рядом трудностей. Основная из них — это совместимость реципиента и донора. Неподходящий материал вызывает тяжелый ответ иммунной системы и смерть пациента. Поэтому костный мозг должен быть полностью идентичным на участках ДНК, отвечающих за отторжение, — цепочках генов тканевой совместимости (HLA). Это достаточно длинные и изменчивые участки, поэтому поиск подходящего материала — сложная задача. Как правило, на совместимость сначала проверяют единокровных сестер и братьев, если у пациента они есть. Совпадение встречается лишь в каждом четвертом случае, поэтому большинство нуждающихся в пересадке костного мозга вынуждены искать неродственного донора.
Для облегчения этой задачи в мире созданы базы данных — регистры доноров костного мозга. В них хранится не сам материал, а лишь необходимые данные о каждом доноре, типирование по HLA. Российские регистры увеличиваются с каждым годом, но сейчас там находится около 90 000 кандидатов, что слишком мало. Например, Национальный регистр США NMDP содержит сведения о 9 000 000, а немецкий DKMS — о 5 000 000. Всего в мире насчитывается около 25 000 000 потенциальных доноров.
Но если существуют большие международные базы, почему же для страны так важно наполнять свой регистр?
- Во-первых, вероятность совместимости между людьми одной этнической группы намного выше. И особенно тяжело искать доноров для представителей нацменьшинств.
- Во-вторых, запрос в зарубежные регистры и активизация донора — платная услуга, которая в разных странах может стоить от 20 000 до 50 000 долларов. При этом нужно понимать, что запрос — не гарантия успеха (по разным данным, 20-40% реципиентов так и не удается найти подходящего кандидата).
Требования к донору: кто может попасть в регистры
Потенциальным донором стволовых клеток может стать человек от 18 до 55 лет, без сопутствующих заболеваний. Так, не рассматриваются кандидатуры людей, у которых в анамнезе есть следующие диагнозы:
- Вирусные гепатиты В и С.
- ВИЧ.
- Туберкулез.
- Малярия.
- Онкологические заболевания.
- Психические расстройства.
Кроме этого, человек проверяется на вирусы Эпштейна—Барр, цитомегаловирус, вирус простого герпеса и другие. Связано это с тем, что на период трансплантации у реципиента для снижения риска отторжения специально угнетается иммунитет, и эти инфекции, которые в норме никак не влияют на здоровье, могут привести к тяжелому заболеванию.
Если донор отвечает начальным параметрам, у него производится забор крови на HLA-типирование. Для этих целей нужно сдать всего 9 мл крови. Далее данные передаются в регистр. Если впоследствии костный мозг подойдет какому-то больному, донора вызовут в клинику уже для сдачи материала. Далеко не все участники программы станут реальными донорами — по статистике, подойдет лишь один из 700-1000 человек. Иногда от занесения в регистр до вызова в клинику проходит несколько лет.
Как осуществляется донорство, если стволовые клетки подошли
Если данные донора подошли, с ним связываются сотрудники регистра и уточняют, по-прежнему ли он согласен участвовать в программе. После этого человек приглашается в клинику и повторно сдает анализы на инфекции. Забор гемопоэтических стволовых клеток не делается, если на момент трансплантации донор болен, поэтому ему проводится полное обследование. Также повторно делается типирование, чтобы исключить ошибку. Если все в порядке, человек направляется непосредственно на забор гемопоэтических стволовых клеток.
Само понятие «донорство костного мозга» появилось в 60-х годах ХХ века, когда забор осуществлялся непосредственно с кости. В современной медицине это понятие немного устарело, поскольку у донора берут гемопоэтические стволовые клетки, и не во всех случаях для этого требуется прокол кости.
Наиболее популярный современный метод донорства ГСК — это забор крови из вены. Сама процедура мало чем отличается от анализа крови, человек при этом не нуждается в анестезии. Но для того чтобы в крови было достаточное количество гемоцитобластов, перед самим забором донору дают специальный препарат, который заставляет их выходить в кровяное русло. Во время процедуры человек не теряет кровь — ее забирают через одну вену, после прогоняют через сепаратор, в котором оседают ГСК, и возвращают в организм через другую вену.
Забор клеток непосредственно из кости таза также практикуется в современной медицине. В этом случае применяется местная или общая анестезия, материал забирается иглой. Прием препаратов перед процедурой не требуется.
Оба способа безопасны для донора (он сам выбирает более подходящий для себя), они проводятся под контролем профильных специалистов и не приносят вреда здоровью. Некоторое время после процедуры человек может ощущать недомогания, похожие на ОРВИ, но такая симптоматика быстро проходит. Ущерба своему костному мозгу донорство не приносит. Как уже говорилось, гемопоэтические стволовые клетки легко делятся и быстро доходят до необходимой нормы. Ведь даже того незначительного количества, которое трансплантируется реципиенту, достаточно для восстановления функций костного мозга. Теоретически человек может быть донором несколько раз в жизни, полностью его костный мозг восстанавливается через 2 недели, а к следующей процедуре человек готов уже через несколько месяцев.