Аппендицит — довольно распространенная хирургическая патология, протекающая, как правило, в острой форме и требующая срочного оперативного вмешательства. В прогрессивных странах частотность возникновения данной патологии достигает отметки в 7-12%. Примечательно, что вероятность развития острого аппендицита с возрастом снижается. Так, основную часть пациентов с данным диагнозом составляют лица, чей возраст не достиг 33 лет. При этом пациенты старше 50 лет с признаками аппендицита встречаются редко. Их численность составляет всего 2% от общего количества людей, обращающихся с жалобами на признаки данного заболевания.
Стадии развития острого аппендицита
Воспалительный процесс в тканях отростка слепой кишки возникает чаще всего внезапно. Основной причиной тому является закупорка просвета аппендикса, образовавшаяся на фоне попадания в него каловых камней, образования тромба в сосудах отростка или других процессов, особенности которых до сих пор изучены недостаточно.
При остром аппендиците у взрослых и детей воспалительный процесс развивается стремительно. В зависимости от степени поражения тканей отростка слепой кишки выделяют несколько основных стадий развития аппендицита:
- Катаральное воспаление аппендикса, продолжительность которого составляет, как правило, первые 6 часов после появления признаков аппендицита. На данной стадии наблюдается отек слизистой оболочки аппендикса.
- Флегмонозный аппендицит у взрослых и детей проявляется масштабным воспалением тканей червеобразного отростка. Происходит это в первые сутки после начала развития воспалительного процесса. На данной стадии в просвете аппендикса начинает накапливаться гной.
- Гангренозный аппендицит может возникать в течение 1-3 суток. При этом развивается некроз тканей аппендикса, а воспалительный процесс распространяется на близлежащие ткани брюшной полости.
- Перфоративный аппендицит представляет особую опасность для жизни. На данной стадии ткани стенок червеобразного отростка разрушаются, его содержимое попадает в брюшинную полость, и у пациента развивается перитонит.
Каждая стадия заболевания отличается течением, симптомами, диагностическими мерами и особенностями лечения аппендицита.
Признаки аппендицита острой формы

Признаки аппендицита, как правило, являются ярко выраженными, поскольку воспалительный процесс в тканях червеобразного отростка слепой кишки развивается довольно стремительно. Основным симптомом заболевания является боль, возникающая в течение 2-3 часов после начала воспаления. В этот период болезненные ощущения распространяются по всему животу, и определить их локализацию довольно сложно. Боль в основном иррадирует вокруг пупка или в эпигастральную область. Уже по истечении первых 2-3 часов развития воспалительного процесса боли смещаются вниз живота справа.
В начале развития острого аппендицита боли являются схваткообразными, ноющими или колющими. Нарастают они по мере прогрессирования воспаления, обретая постоянный характер, становясь распирающими, давящими и жгучими. Уменьшение болевых ощущений наблюдается, если развивается гангренозный аппендицит, что обусловлено стремительным отмиранием нервных окончаний, расположенных в тканях стенки червеобразного отростка. Другие признаки аппендицита выражаются в:
- тошноте и рвоте, являющейся однократной или повторяющейся максимум несколько раз;
- полном отсутствии аппетита, наблюдающемся в большинстве случаев при приступе острого аппендицита;
- нарушении стула, выражающемся преимущественно в появлении запоров, но при особенном расположении аппендикса проявляющемся диареей;
- повышении температуры тела в пределах 37-37,8°С, но при тяжелых формах заболевания способной превышать отметку в 38°С.
Общее состояние пациентов с диагнозом «острый аппендицит» может сохраняться вполне удовлетворительным. Однако в некоторых случаях возможно появление общей слабости и бледности кожных покровов.
Диагностика аппендицита: симптомы и исследования
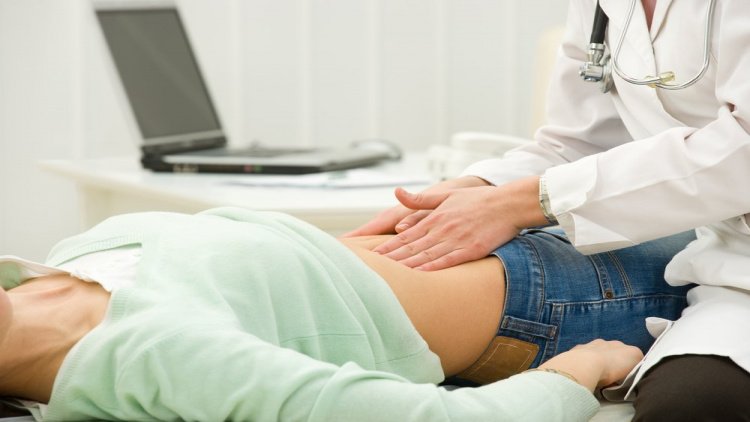
Как правило, острый аппендицит требует срочного обращения к хирургу, хотя червеобразный отросток относится к пищеварительной системе, а лечение ее патологий является специализацией врача-гастроэнтеролога. Оказавшись у врача, пациент должен точно описать симптомы, беспокоящие его. Далее, уложив пациента на спину на кушетку, специалист начинает исследование путем пальпации. При этом, начиная с правой стороны живота, специалист плавно передвигается в левую. Непосредственно над предположительным расположением аппендикса у больных с острым воспалением наблюдается напряжение мышц. Для диагностики аппендицита существует более сотни симптомов, проверяемых при внешнем осмотре пациента. Наиболее информативными и часто используемыми можно назвать:
- усиление болевых ощущений при принятии пациентом положения лежа на левом боку;
- возникновение острой боли при резком отпускании руки после плавного нажатия на область расположения аппендикса;
- усиление боли при напряжении мышц брюшины, в основном, при кашле или чихании.
Лабораторными исследованиями, обязательными при подозрении на острый аппендицит, являются общие анализы крови, кала и мочи. Так, в крови при развитии острого воспалительного процесса повышается уровень лейкоцитов, а анализ мочи позволяет определить увеличение эритроцитов.
При необходимости для постановки диагноза пациенту в условиях стационара может быть назначено проведение ультразвукового исследования, рентгеноскопии живота и компьютерной томографии. Назначение диагностической лапароскопии возможно при наличии определенных сложностей в постановке диагноза. Такое исследование также показано женщинам, у которых приступ острого аппендицита важно дифференцировать с различными гинекологическими заболеваниями, клиническая картина которых обладает определенным сходством с признаками острого воспалительного процесса в отростке слепой кишки.